Вертеброгенные нарушения корешкового спинального и церебрального кровообращенияНарушения кровообращения в нервных образованиях в связи с различными заболеваниями позвоночника, защищающего спинной мозг, его корешки и питающие их сосуды от внешних воздействий, отличаются большим полиморфизмом. Это обусловлено многообразием изменений в позвоночнике, их локализацией и во многом темпом развития компрессии сосудов и спинного мозга, индивидуальными особенностями сосудистых реакций на внешние воздействия динамического характера. Другими словами, у людей, страдающих гипертонической болезнью, атеросклерозом, вегетативно-сосудистой дистонией, хронической венозной недостаточностью ног, уже есть преморбидные функционально-морфологические изменения в сосудах, которые обусловят направленность сосудистой реакции и ее последствия. Артериальное снабжение спинного мозга осуществляется корешково-медуллярными сосудами, являющимися ветвями позвоночных, подключичных, подвздошных артерий и аорты (рис. 25). Обычно имеется 5 - 8 передних и в 2 раза больше задних корешковых артерий, которые, анастомозируя между собой вдоль спинного мозга, формируют системы передней и задних мозговых артерий, соединенных между собой поверхностной коронарной сетью. Область шейного утолщения кровоснабжается чаще всего тремя передними корешково-медуллярными артериями, наиболее мощная из которых входит в позвоночный канал слева корешком с С6 или С7. Хуже всего васкуляризированы верхний и средний грудной отделы спинного мозга (Т2 - Т 9) поскольку на этом уровне имеется, как правило, лишь одна постоянная корешковоспинальная артерия Т6 слева. При высоком отхождении артерии Адамкевича имеется дополнительная передняя корешковая артерия конуса спинного мозга, которая отходит от подвздошной артерии и входит в позвоночный канал с корешком L5 или Sl. В области конуса формируется постоянная анастомотическая сеть коллатералей между передней и задними спинальными артериями с обеих сторон. Конский хвост кровоснабжается тонкой сетью нижних поясничных и крестцовых радикулярных артерий. Задние корешковоспинальные артерии небольшого диаметра имеют восходящие и
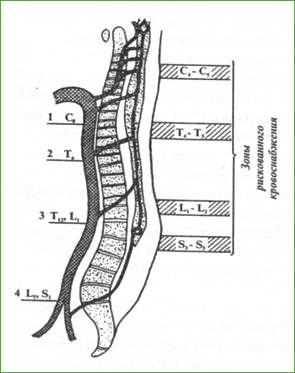
Рис. 25. Кровоснабжение длинника спинного мозга. 1 - ветви вертебральной и подключичной артерии, большая шейная корешково-медуллярная артерия, 2 - грудная корешково-медуллярная артерия; 3 - артерия поясничного утолщения Адамкевича; 4 - дополнительная артерия конуса Депрож-Готтерона нисходящие ветви, которые, соединяясь между собой, образуют с обеих сторон задние спинальные артериальные стволы, расположенные вдоль линии задних корешков спинного мозга. Вторичные артериальные стволы на поверхности мозга с продольным и поперечным ходом объединяют передние и задние спинальные артерии. Внутримозговые артерии представлены центральными двигательными артериями - главными ветвями передней спинальной артерии, расположенными в передней срединной щели мозга и кровоснабжающими в основном серое вещество переднего рога и пирамидный путь в боковом столбе, и сетью периферических чувствительных артерий, отходящих от сосудистой короны, задних мозговых артерий в глубь белого вещества задних, боковых столбов и серого вещества головки заднего рога. Между конечными ветвями центральных и периферических артерий, по наружному краю серого вещества и прилежащих к нему медиальных отделов боковых столбов расположена промежуточная зона, в которой чаще всего возникают ишемические нарушения, так как имеющиеся здесь анастомозы не в состоянии обеспечить достаточный кровоток при окклюзии крупных артерий (рис. 26). Капиллярная сеть наиболее плотная в сером веществе рогов спинного мозга, петлистая в желатинозной субстанции, в белом веществе капилляры идут параллельно волокнам. Гематомедуллярный барьер представлен непрерывной стенкой эндотелия капилляров, покрытых муфтой из отростков глиальных клеток. Венозная сеть спинного мозга по своей архитектонике похожа на артериальную. Центральные и периферические вены впадают в оболочечные, расположенные вдоль срединных борозд и выхода спинномозговых корешков. Вены более многочисленны, часто варикозно расширены на задней поверхности спинного мозга. Далее отток осуществляется через корешковые вены (рис. 27). Их количество достигает 50, но только некоторые из них важны для гемодинамики - это в первую очередь передние и задние радикулярные вены шейного и поясничного утолщения. Корешковые вены прободают твердую мозговую оболочку и соединяются с расположенным в эпидуральном пространстве внутренним венозным сплетением позвоночника, которое сформировано двумя мощными передними продольными венозными сплетениями, идущими от основания черепа до верхних отделов крестца.
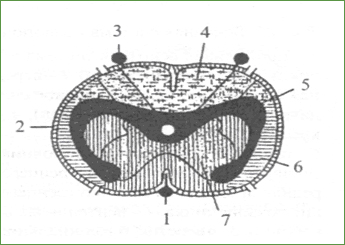
Рис. 26. Кровоснабжение поперечника спинного мозга: 1 - передняя спинальная артерия; 2 -коронарные артерии; 3 - задняя спинальная артерия; 4 - зона кровоснабжения задних спинальных артерий; 5 -- зона критического кровоснабжения; 6 - зона коронарных артерий; 7 - зона передних спинальных артерий
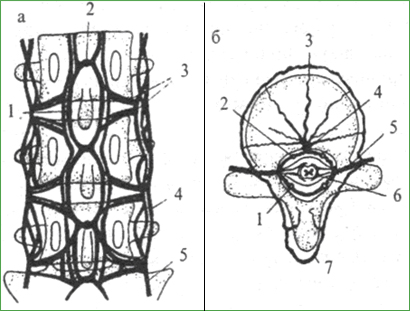
Рис. 27. Венозная система позвоночника и спинного мозга: Парное заднее продольное сплетение развито в грудном и поясничном отделах позвоночного канала. Передние продольные сплетения на уровне каждого позвонка соединяются поперечными передними сплетениями, в которые впадают вены синусов тел позвонков. Задние и боковые поперечные венозные сплетения завершают формирование венозной муфты вокруг дурального мешка. Передние внутренние позвоночные вены вплотную прилегают к фиброзному кольцу и нервным корешкам. Внутрипозвоночное венозное сплетение связано с наружными венами позвоночника посегментарно корешковыми венами, образующими вокруг корешков и спинномозговых нервов венозную сеть - вены межпозвоночных отверстий. Наружное венозное сплетение позвоночника расположено на передней поверхности тел позвонков и между поперечными и остистыми отростками, в него впадает кровь от тел позвонков и внутреннего позвоночного сплетения. Далее венозный отток в шейном отделе идет в позвоночные, задние яремные вены, брахиоцефальный ствол и в верхнюю полую вену; в грудном и поясничном - в межреберные, поясничные, затем в непарную, полунепарную и нижнюю полую вены. В области краниоспинального перехода венозное кольцо вокруг затылочного отверстия соединяется с затылочными синусами и основным сплетением. Таким образом, шейное позвоночное сплетение является дополнительным по отношению к яремным венам путем оттока крови из полости черепа. Существует тесная анатомическая и функциональная связь между венозной и ликворными системами головного и спинного мозга и внутрипозвоночным венозным сплетением. Эта взаимосвязь хорошо демонстрируется при про ведении классических ликвородинамических проб, в основе которых лежит феномен повышения ликворного давления в субарахноидальном пространстве спинного мозга в ответ на увеличение объема крови в эпидуральном венозном сплетении. При пробе Квеккенштедта это достигается сдавлением яремных вен, при пробе Стукея - давлением на переднюю брюшную стенку. В случае свободной проходимости субарахноидального пространства через 2 сек от начала пробы давление в нем повышается в среднем в 2 раза. Проба Вальсальвы - задержка дыхания на максимальном вдохе с настуживанием против давления 40 мм рт. ст. - резко снижает кровоток в полой вене и таким образом способствует хорошему заполнению внутреннего венозного сплетения позвоночника. Поэтому применение этой пробы в сочетании с компрессией передней стенки живота обязательно при выполнении эпидуральной венографии. Нормальное состояние эпидурального венозного сплетения позвоночника является важным фактором стабилизации внутричерепного и внутриспинального давления. Известно, что в горизонтальном положении давление ликвора в желудочках головного мозга и в конечной цистерне одинаково и составляет около 100 мм вод. ст. В положении сидя поясничное давление повышается примерно в 3 раза. В это время заполняется кровью венозное сплетение вокруг затылочного отверстия, ствола мозга и шейного отдела позвоночника, что позволяет предотвратить резкое падение внутричерепного давления с дислокацией мозга. Повышение внутригрудного давления или сдавление яремных вен вызывает венозный застой в полости черепа, который в норме компенсируется усилением оттока крови в венозное сплетение шейного отдела позвоночника. Венозная система головного и спинного мозга относительно неплохо защищена от колебаний давления в субарахноидальном и эпидуральном пространствах. В черепных синусах эта функция осуществляется гладкими мышечными волокнами; внутрипозвоночные вены в шейной области имеют фиброзную оболочку; в венах внутреннего позвоночного сплетения, в корешковых венах на уровне прободения ими твердой мозговой оболочки имеются клапаны, которые препятствуют ретроградному переполнению вен спинного мозга. Основной отток цереброспинальной жидкости осуществляется через арахноидальную оболочку в области пахионовых грануляций в вены черепа близ верхнего сагиттального синуса. Вторым по значимости дренажем ликвора являются многочисленные выросты арахноидальной оболочки спинного мозга в вены межпозвоночных отверстий в основном на уровне грудного и верхнего поясничного отделов позвоночника. Перекрытие позвоночного субарахноидального пространства может сопровождаться тяжелой внутричерепной гипертензией с застойными дисками зрительных нервов. Таким образом, существует тесная анатомическая и функциональная связь между сосудистой и ликворной системами головного и спинного мозга. Венозная гипертензия сопровождается повышением ликворного давления и нарушением микроциркуляции спинного мозга. Эта общая закономерность полностью справедлива в отношении локальных вертеброгенных дисгемических расстройств; например, при полной или частичной блокаде субарахноидального пространства (грыжей диска, остеофитом, опухолью) возникает гидростатическая компрессия спинного мозга и его сосудов выше и ниже имеющегося препятствия, что может сопровождаться надочаговыми симптомами. Даже типичные грыжи дисков нижнепоясничной локализации (по данным радионуклидной цистерномиелографии) значительно замедляют системную ликвороциркуляцию. Сосудистая недостаточность головного, спинного мозга и его корешков может развиться при самых разнообразных заболеваниях позвоночника. Наиболее изучены нарушения кровообращения у больных с травмами позвоночника, грыжами дисков, деформациями и аномалиями позвоночника. Несмотря на клинические особенности той или иной болезни позвоночника, имеются общие патогенетические механизмы повреждения артериального, микроциркуляционного или венозного русла со специфическими сосудистыми синдромами. Основная причина сосудистых нарушений в нервных тканях, заключенных в позвоночном канале, - постоянная или динамическая компрессия артерий, вен, вещества спинного мозга или корешка. Такая ситуация возникает при врожденной, конституциональной или приобретенной узости - стенозе позвоночного или корешкового канала Вертеброгенные нарушения церебрального кровообращения Разнообразные клинические проявления нарушения мозгового кровообращения наблюдаются при патологии шейного отдела позвоночника в результате тесной анатомической близости вертебральных артерий с подвижными костными структурами позвонков, общности иннервации дисков, суставов и самой артерии, наличия широкого представительства на цервикальном уровне симпатических образований, включая шейную симпатическую цепочку, позвоночный нерв и периартериальное сплетение. Ирритация паравертебральных симпатических структур сопровождается вазоспазмом не только в вертебрально-базилярном, но и в каротидном бассейне, что значительно расширяет полиморфизм клинического синдрома, который принято обозначать термином «синдром позвоночной артерии».
Синдром позвоночной артерии Синдром позвоночной артерии - собирательное понятие, охватывающее все клиническое многообразие симптомов, обусловленных различными поражениями позвоночника с вторичным вовлечением нервных, вегетативных и сосудистых образований шеи. Следовательно, для диагностики этого синдрома необходимо установить у пациента заболевание позвоночника с неврологическими проявлениями (цервикобрахиалгия, цервикалгия, цервикокраниалгия), связь пароксизмальных неврологических состояний с постуральными, динамическими и статическими воздействиями на позвоночник, наличие своеобразного симптомокомплекса, включающего семь основных групп признаков: головную боль, кохлеовестибулярную дисфункцию, глазные, глоточные, гортанные симптомы, вегетативно-сосудистую дистонию и астенический синдром. Головная боль, чаще односторонняя, локализуется в затылке, распространяется на темя, висок, нередко захватывает ухо, лоб, лицо. Пароксизмальное усиление боли сопровождается тошнотой, рвотой, головокружением, может быть спровоцировано поворотом, сгибанием головы. Отмечается болезненность кожи головы, точек позвоночной артерии, большого затылочного и тройничного нервов на стороне головной боли. В случае преобладания нарушений венозного оттока боли интенсивнее после сна, в утренние часы. Кохлеовестибулярный синдром нередко наиболее неприятен для больного. Нарушения слуха представлены звоном в ушах, снижением слуха, ощущением заложенности уха. Вестибулярные расстройства проявляются чувством дурноты или систематизированным головокружением с ощущением вращения предметов, окружающих больного, или перемещения в пространстве собственного тела. Тяжелый приступ сопровождается тошнотой, рвотой, атаксией. К глазным симптомам относятся боль в глазных яблоках и резь в глазах, которые усиливаются при их движениях, а также пелена, туман, мелькание мушек перед глазами, снижение остроты зрения. Нередко повышается внутриглазное давление. Офтальмоскопия выявляет ангиоспазм сосудов сетчатки. Глоточные симптомы - ощущение комка в горле, боли, першение в глотке, затруднения при глотании пищи, спазмы глотки, пищевода. Необходимо иметь ввиду, что похожие признаки могут наблюдаться у больных с выраженными передними остеофитами тел позвонков, оссификацией передней продольной связки и с паравертебральным натечником, гематомой, опухолью. Осиплость голоса, афония, чувство инородного тела в гортани, покашливание характерны для гортанных симптомов. Синдром позвоночной артерии обязательно сочетается с вегетативно-сосудистой дистонией, которая проявляется колебаниями артериального давления, тахикардией, кардиалгией, вегетативно-сосудистыми кризами, чаще симпатоадреналовыми или смешанного типа. В ряде случаев у больных отмечаются нарушения терморегуляции (субфебрилитет), гипервентиляционный синдром с карпопедальными судорогами, дискинезии желчного пузыря и желудочно-кишечного тракта, импотенция, дисменорея, зуд кожи, крапивница, повышенная потливость. Астенический синдром проявляется снижением работоспособности, повышенной психофизической утомляемостью, раздражительностью, бессонницей. Рефлекторно-ирритативный синдром позвоночной артерии обусловлен в основном динамической компрессией самой артерии и окружающего ее венозного сплетения, а также механическими и рефлекторными воздействиями на позвоночный симпатический нерв, периартериальное сплетение и симпатическую шейную цепочку. Симптомы связаны с распространенным ангиоспазмом мелких артерий и артериол в бассейне вертебральной и сонной артерий и преходящими нарушениями венозного оттока. Синонимы синдрома позвоночной артерии - задний шейный симпатический синдром, шейная мигрень в целом правильно отражают сущность заболевания, при котором ведущее значение имеет конституционально обусловленная повышенная реактивность вегетативной нервной системы, особенно ее сосудистого звена. Простое перекрытие просвета вертебральной артерии не играет существенной роли в патогенезе данного синдрома. Практически бессимптомно протекает временная непроходимость позвоночной артерии при ее спазме в результате параартериальной инъекции контрастного вещества во время проведения ангиографии. Даже двусторонняя окклюзия вертебральных артерий, полученная при гиперэкстензионной травме, может не проявляться клинически. Нормальное строение виллизиева круга обеспечивает достаточную компенсацию кровотока в вертебрально-базилярном бассейне. С другой стороны, преходящая или постоянная компрессия позвоночной артерии с сужением ее просвета или полной окклюзией является ведущим механизмом нарушений мозгового кровообращения. В этой ситуации факторами риска развития сосудистых осложнений являются аномалии развития позвоночной артерии (гипоплазия, варианты отхождения от подключичной к безымянной артерии, вхождения в канал поперечных отростков, удлинения) и краниоспинального перехода (базилярная импрессия, ассимиляция, гипоплазия атланта, аномалия Киммерли, стеноз большого затылочного отверстия), а также разорванный виллизиев круг (гипоплазия или отсутствие задних соединительных артерий), атеросклероз брахиоцефальных и мозговых артерий, гипертоническая болезнь, повышенная агрегация тромбоцитов, эритроцитов. Компрессия первого сегмента позвоночной артерии до вхождения ее в костный канал поперечного отростка шестого шейного позвонка происходит в результате поражения нижних позвонков опухолью, воспалительным процессом, наличия дополнительного шейного ребра, спазма и отека передней лестничной или длинной мышц шеи. Латеральное и заднее отхождение от подключичной артерии, избыточная извитость, вхождение позвоночной артерии в костный канал на уровне СV или СVII способствуют ее травматизации. Второй сегмент на уровне канала поперечных отростков позвонков CII – CVI сдавливается фиброзно-хрящевыми разрастаниями и остеофитами унковертебральных сочленений, латеральными грыжами; при этом происходят боковое смещение и изгиб артерии, хорошо определяемый на ангиограммах. Замедляется кровоток по сосуду. У больных молодого и среднего возраста на обзорных спондилограммах костные изменения часто не определяются. Не меньшее значение имеют деформация и нестабильность в дугоотростчатых суставах при спондилоартрозе. В этих условиях гиперэкстензия часто приводит к полному прекращению кровотока, особенно если имеется ретролистез, подвывих по Ковачу на уровне пораженного двигательного сегмента. Непосредственное воздействие на артерию оказывает верхний суставной отросток нижерасположенного позвонка. Третий сегмент артерии по выходе из костного канала может компремироваться спондилоартротическими разрастаниями СI и CII, спазмированной нижней косой мышцей головы, а также в стенозированном поперечном отверстии С1 в желобе или канале позвоночной артерии на верхней поверхности задней дуги атланта, в месте прободения артерией атлантозатылочной мембраны или смещенным кверху зубовидным отростком CII при базилярной импрессии. Сдавление этого сегмента усиливается при контрлатеральном повороте головы. Последствия травмы, ревматоидный артрит с фиброзными изменениями и нестабильностью, аномалии развития краниоспинального перехода - нередкие причины поражения вертебральной артерии на этом уровне
Нарушения вертебрально-базилярного кровообращения Нарушения мозгового кровообращения в вертебрально-базилярном бассейне представлены транзиторными ишемическими атаками, ишемическим инсультом, начальными проявлениями недостаточности кровоснабжения мозга, дисциркуляторной энцефалопатией. Транзиторные ишемические атакиТранзиторные ишемические атаки могут проявляться пароксизмальными состояниями. К ним относятся приступы внезапного падения, вертебральный синкопальный синдром Унтерхарншейдта, височный эпилептический припадок, транзиторная глобальная амнезия, катаплексия. Обычно преходящие нарушения кровообращения в вертебрально-базилярном бассейне представляют собой сочетание систематизированного головокружения с периоральными гипестезиями, парестезиями, атакксией, координаторными нарушениями, диплопией, дизартрией, стволовым нистагмом, моно-, пара- или тетрапарезами, гемигипестезией. Изредка наблюдаются альтернирующие синдромы. Симптомы, как правило, выражены умеренно и быстро подвергаются обратному развитию. Нередко приступ начинается с повышения или снижения артериального давления с головной болью, зрительными расстройствами в виде мерцательных скотом, фотопсий, гемианопсии.
Ишемический инсульт Ишемический инсульт в вертебрально-базилярном бассейне, обусловленный компрессией, окклюзией или тромбозом позвоночной артерии, приводит к формированию небольших очагов размягчения в области мозжечка и продолговатого мозга. Эмболы, образующиеся на внутренней стенке артерии в месте сдавления, могут закупорить ветви задней мозговой артерии. Инсульту в большинстве случаев в течение длительного периода времени предшествуют транзиторные ишемические атаки. Развитие инфаркта сопровождается стойкими неврологическими симптомами выпадения. Часто инфаркт локализуется в медиальных отделах мозжечка с захватом флокулонодулярной дольки. В этом случае возникают сильнейшее системное головокружение, нистагм, головная боль, которые постепенно отступают на задний план, однако больной не может еще долго встать с постели из-за выраженного одностороннего «мозжечкового гемипареза». Включение в процесс продолговатого мозга приводит к появлению дизартрии, нарушений глотания, снижения нёбного и глоточного рефлексов. Гомолатеральный синдром Горнера и гипестезия на лице сочетаются с контрлатеральной гипестезией на туловище и конечностях. Реже лакунарный инфаркт в области пирамидки приводит к чистой моторной гемиплегии. Более обширное поражение этой области захватывает ядра каудальных черепных нервов. Клиническая картина в этих случаях соответствует альтернирующим синдромам Джексона, Бабинского-Нажотта. Инфаркты в бассейне задней мозговой артерии манифестируют яркими зрительными симптомами: наблюдается гомонимная гемианопсия с сохранностью макулярного зрения (при двусторонней окклюзии - феномен «туннельного зрения»), могут отмечаться метаморфопсия, прозопагнозия, алексия. Вертеброгенные инсульты в большинстве случаев протекают относительно доброкачественно. Даже полная окклюзия позвоночных артерий может существовать бессимптомно или проявляться редкими транзиторными ишемическими атаками. С другой стороны, при наличии неблагоприятной анатомической ситуации (разорванный виллизиев круг, гипоплазия одной из позвоночных артерий) закупорка гипертрофированной вертебральной артерии приводит к обширному инфаркту мозжечка или продолговатого мозга с летальным исходом.
Начальные проявления недостаточности кровоснабжения мозга Критерии диагностики начальных проявлений недостаточности кровоснабжения мозга - жалобы больного на головную боль, головокружение, шум в голове, снижение памяти, утомляемость, нарушение сна. Кроме того, не менее двух из перечисленных выше жалоб должны быть постоянными или закономерно появляться после волнения, переутомления, физического напряжения. Органические знаки поражения нервной системы отсутствуют. Такая ситуация характерна для определенной стадии прогрессирующего течения гипертонической болезни, атеросклероза, вегетативно-сосудистой дистонии. Приведенные критерии полностью соответствуют выраженной стадии синдрома позвоночной артерии или начальным проявлениям вертебрально-базилярной недостаточности. У больных с вертеброгенной сосудистой недостаточностью декомпенсирующими факторами являются работа с запрокинутой головой, легкая травма шеи, выполнение упражнений с избыточной ротацией, переразгибанием, а также манипуляции, грубый массаж шеи.
Дисциркуляторная энцефалопатия Дисциркуляторная энцефалопатия (хроническая вертебрально-базилярная недостаточность) представляет собой позднюю стадию вертеброгенных сосудистых нарушений (включая транзиторные атаки, инфаркты) и характеризуется грубыми эмоционально-волевыми и мнестическими расстройствами, психоорганическим синдромом, атаксией, паркинсоническим синдромом, эпилепсией, рассеянной пирамидной и микроочаговой симптоматикой. На этом этапе имеется, как правило, сочетание вертебрального фактора с распространенным атеросклерозом брахиоцефальных и церебральных сосудов. Наиболее яркие симптомы связаны с ишемическими нарушениями в височно-лимбико-ретикулярном комплексе. Грубые нарушения оперативной и долгосрочной памяти расстраивают поведение больного. Он становится беспомощным в повседневной жизни. Часто такие больные уходят из дому, бесцельно бродят по городу. Нарастающая деменция сочетается с астеноипохондрическим или депрессивным синдромом. Временами больные становятся возбужденными, требуют к себе повышенного внимания. В одних случаях развивается булимия и больные уничтожают все запасы еды из холодильника, в других проблемой становится категорический отказ от пищи. Диссомния проявляется повышенной сонливостью днем и бодрствованием в ночные часы. Нередко больные испытывают шум в ушах, переходящий в простые слуховые галлюцинации типа «игры оркестра», окликов, зовущих голосов. Могут наблюдаться абсансы, сложные психомоторные припадки. Ведущими неврологическими проявлениями остаются цервикокраниалгия, частые головокружения, нарушения походки, координации, рефлексы орального автоматизма.
Венозная дисциркуляторная энцефалопатия Патология шейного отдела позвоночника нередко сопровождается блокадой шейного венозного позвоночного сплетения, что создает предпосылки к развитию венозной энцефалопатии. Больные жалуются на тяжесть в голове, распирающую головную боль, резко усиливающуюся в положении лежа, в утренние часы, при кашле, натуживании, наклонах головы. Боль локализуется в затылке, сопровождается тошнотой, несистематизированным головокружением. При объективном осмотре обращает на себя внимание одутловатость лица, цианоз губ, отеки под глазами, варикоз вен ног. Даже легкое сдавление вен шеи вызывает моментальное нарастание головной боли. РЭГ, офтальмоскопия, данные краниографии (усиление, извитость диплоических вен, появление множественных пахионовых грануляций, венозных выпускников) подтверждают венозный застой.
ВЕРТЕБРОГЕННЫЕ НЕЙРОДИСТРОФИЧЕСКИЕ СИНДРОМЫ
Заболевания позвоночника приводят к развертыванию цепи патогенетических событий, которые представлены рефлекторными мышечнодистоническими реакциями паравертебральной мускулатуры локального или генерализованного типа с деформациями позвоночника, появлением нестабильности в одном или нескольких сегментах вертебрального столба, морфологическими изменениями, часто локализующимися преимущественно в диске или в суставах. Осложнениями вертеброгенной патологии являются грыжи межпозвоночных дисков, стеноз позвоночного и корешковых каналов с компрессией находящихся в них нервно-сосудистых образований. Непосредственным результатом вышеуказанных изменений является болевой синдром, связанный с раздражением многочисленных нервных окончаний, заложенных в фиброзном кольце диска, капсулах суставов, телах позвонков, связках, паравертебральной мускулатуре. Эти боли обозначаются как вертебралгия, дискалгия, спондилоартралгия с указанием локализации и иррадиации, что нашло отражение в терминах «цервикокраниалгия», «цервикобрахиалгия», «торакалгия», «люмбалгия», «люмбоишиалгия», «сакралгия», «кокцигалгия». Преимущественный механизм раздражения нервных окончаний (компрессионный, растяжение в связи с нестабильностью, сосудистый или воспалительный) накладывает отпечаток на характер болевого синдрома. Компрессионные боли острые, стреляющие, усиливаются при осевой нагрузке, движениях, уменьшаются в покое, в анталгических позах. Боли при нестабильности возникают в вертикальном положении, нарастают параллельно нагрузке, быстро прекращаются в положении лежа, при корсетировании позвоночника. Сосудистый болевой синдром чаще обусловлен венозным застоем, боли ноющие, нарастают в ночное время, при напряжении, переохлаждении, характерны чувство холода, зябкости, улучшение наступает после легкой разминки, массажа. Преимущественно воспалительные боли ломящие, рвущие, сопровождаются утренней скованностью, нарастают в покое, уменьшаются при движениях, воздействии тепла. Сдавление синувертебрального нерва грыжей диска сопровождается выраженной деформацией позвоночника, резкой миофиксацией, локальной болезненностью в паравертебральной или межостистой точках на уровне поврежденного сегмента, симптомами натяжения Нери, Дежерина, Ласега. Для нестабильности типичны «заклинивание» позвоночника при наклоне, щелчки при движениях, отсутствие плавности, наличие рывков при наклонах и разгибании, определяемое пальпаторно смещение остистого отростка, равномерная болезненность связок, мышц на уровне спондилолистеза. Сосудистый синдром типичен для стеноза позвоночного канала, сопровождается ограничением разгибания позвоночника, гипестезиями, температурными дизестезиями, как правило, имеются хроническая венозная недостаточность, синдром вегетососудистой дистонии. Спондилоартралгия нередко протекает с преобладанием воспалительного компонента, при этом деформация, фиксация позвоночника и паравертебральная болезненность больше выражены в утренние часы, нередки гиперестезии в зоне кожной иннервации задних ветвей спинномозговых нервов. Следующий этап неврологических проявлений заболеваний позвоночника характеризуется возникновением неврологического дефицита за счет сдавления либо ишемии корешков или самого спинного мозга. При этом выраженность рефлекторных болевых синдромов уменьшается, усиливается или они претерпевают качественные изменения в связи со сложным переплетением влияний нескольких факторов. Примерами могут служить исчезновение боли и сколиоза после острой радикулоишемии или сложный для однозначной трактовки болевой синдром у пациента с компрессией конского хвоста в результате сочетания грыжи диска со спондилолистезом и конституциональным стенозом (признаки нестабильности, перемежающаяся хромота, положительный симптом Ласега, нижний парапарез). С другой стороны, в ответ на любое повреждение позвоночника возникает ряд саногенетических реакций. Они включают иммобилизацию пораженных двигательных сегментов путем рефлекторной миофиксации, которая может сопровождаться нарушениями конфигурации позвоночного столба, различной степени выраженности болевым синдромом. Изменения двигательного стереотипа позвоночника выявляются при проведении пробы с наклоном в сторону. Вместо плавной дуги, формирующейся при этом в нормальном позвоночнике, при заболевании обнаруживаются искривления и ограничения подвижности в различных отделах позвоночника. На этом основании выделяют геперализованную фиксацию позвоночника, когда движения полностью отсутствуют; полирегионарный тип, когда движение происходит только на уровне углообразного сколиоза в средне грудном отделе; регионарный тип с делением позвоночника при движениях на четыре части (шейный, верхнегрудной, нижнегрудной и поясничный отделы); интрарегионарный - с появлением множества отрезков в каждом отделе позвоночника; локальный - при сохранности плавной дуги и подвижности во всех отделах позвоночного столба. Степень выраженности биомеханической защитной реакции будет зависеть от остроты, характера повреждения, его распространенности, от индивидуальных особенностей опорно-двигательного аппарата, нейромоторных реакций организма. Саногенетическая цепь включает в себя также сложные микроциркуляторные, иммунологические и репаративные процессы, направленные на восстановление морфологических поломок - источника патологической ирритации из очага в позвоночнике. При благоприятном стечении обстоятельств саногенетические реакции приводят к стабильной компенсации процесса или выздоровлению. Неполная репарация оставляет в позвоночнике хронический очаг импульсации, который способствует формированию группы взаимовозбуждающих нейронов на уровне сегментарного аппарата спинного мозга, вегетативной нервной системы; создается генератор патологически усиленного возбуждения, способный активироваться из спазмированных, перегруженных в результате нарушения двигательного стереотипа мышц, связок, суставов, из поврежденных болезнями внутренних органов. Патологическая импульсация через спиноталамический и спиногипоталамический пути достигает высших трофических центров в ЦНС, что означает образование патологической системы, которая через эфферентное звено реализует нейродистрофический процесс и поддерживает хронический болевой синдром. Вертеброгенные нейродистрофические синдромы - комплекс морфологических изменений в мышцах, связках, суставах, костях конечностей, плечевого или тазового пояса, связанных с нарушением двигательного стереотипа позвоночника при его заболеваниях и проявляющихся клинически хроническими болями, вегетативно-сосудистыми ирритационными симптомами, а также вторичными туннельными плексопатиями и невропатиями. Экстравертебральные нейродистрофические нарушения могут возникнуть и манифестировать клинически в любой стадии рефлекторных, корешковых или сосудистых проявлений вертебральной патологии. Нередко они являются составляющими единого дистрофического процесса в организме, как это бывает, например, при первичном деформирующем остеоартрозе, ревматоидном полиартрите или гормональной спондилопатии.
Мышечные нейродистрофические синдромы Появление очагов дистрофии в мышце характеризуется локальными болезненными участками уплотнения. Боль ноющая, грызущая, постоянная, глубинная, усиливается при сокращении и растяжении, уменьшается в покое, под действием тепла, может иррадировать в соседние области. В тяжелых случаях миофиброза очаги уплотнения не исчезают после разминания и массажа. Ограничен объем движений, в которых участвует поврежденная мышца. Имеются различной степени выраженности вегетативно-сосудистые и трофические нарушения близ очага дистрофии или распространенные на значительные расстояния, захватывающие квадрант или половину тела. Нередко миодистрофия сочетается с фиброзными изменениями в связках, капсулах суставов, особенно в местах прикрепления сухожилий пораженных мышц. Супраскапалгия Отмечаются боль и дискомфорт в области надплечья, в нижнешейном или верхнегрудном отделах позвоночника, в акромиальном сочленении. Пальпаторно очаговые изменения определяются в трапециевидной, над- или подостной мышцах, в мышце, поднимающей лопатку. Ограничен объем движений в шейном отделе позвоночника и плечевом суставе. Из верхних пучков трапециевидной мышцы боль может иррадировать в височную область, из средних пучков - в затылочную. Из-за боли больные не могут носить через плечо тяжелую сумку, надевать тяжелое пальто, так как при этом возникает ощущение дрожи в спине, вдоль позвоночника, по боковой поверхности плеча, иногда в этих местах появляется гусиная кожа. Очаги миофиброза в надостной мышце имитируют боли в плече, как это бывает при субдельтовидном бурсите; поражение подостной мышцы сопровождается болью в плечевом суставе с иррадиацией на переднебоковую поверхность руки вплоть до пальцев кисти. Боль в верхнем углу лопатки даже в состоянии покоя нередко связана с поражением мышцы, поднимающей лопатку. Наличие триггерных точек в ременной мышце шеи ограничивает поворот головы в сторону и вызывает отраженные боли в теменной области и глазнице.
Брахиалгия Боль в руке, снижение мышечной силы, ограничение объема движений в различных суставах руки при вертеброгенной патологии шейного или верхнегрудного отделов позвоночника могут быть результатом дистрофических изменений непосредственно в мышцах плеча или предплечья или же носить отраженный характер при поражении мышц шеи, плечевого пояса. Нейродистрофические очаги в дельтовидной мышце сопровождаются местной болью, грубым нарушением отведения плеча до горизонтали из-за нарастания боли. Больной испытывает трудности при надевании рубашки, поднесении руки ко рту. Нередко образованию дистрофических изменений в мышце способствует работа на клавиатуре пишущей машинки, персонального компьютера либо вождение автомобиля, когда рабочая высота органов управления (клавиатура, рулевое колесо) слишком высока или мала. Поражение клювовидно-плечевой мышцы сопровождается болью в переднедельтовидной области с иррадиацией на заднюю поверхность плеча, предплечья и кисти с пропуском зон локтевого и лучезапястного суставов. Очаги миофиброза в двуглавой мышце сочетаются при сгибании предплечья с иррадиацией боли в проекцию передних отделов плечевого сустава, плеча и в место прикрепления сухожилия мышцы в локтевой ямке. Наличие триггерных точек в плечевой мышце приводит к незначительному пассивному ограничению разгибания руки в локтевом суставе, появлению боли на передней поверхности верхней трети плеча, в локтевом сгибе, отраженная боль возникает в основании большого пальца. Дистрофические изменения в трехглавой мышце плеча и в локтевой мышце приводят к болям в задних отделах надплечья, плеча и в верхней трети предплечья. Повреждение длинной головки трицепса дает неопределенной локализации диффузную боль в задней поверхности руки, минуя область локтевого сустава, боль в средней трети задней поверхности плеча наблюдается при очаге в латеральной головке, очаги в медиальной головке проявляются болью в медиальном надмыщелке и локтевом отростке. Активные триггерные точки в локтевой мышце вызывают локальную боль в латеральном надмыщелке. Больные с повреждением данной мышечной группы держат руку полусогнутой в локтевом суставе, не могут подвести поднятую над головой и выпрямленную в локтевом суставе руку к уху. На тыльной поверхности предплечья боли вызваны миодистрофией длинного и короткого разгибателей запястья, боль по лучевому краю предплечья связана с поражением плечелучевой мышцы, на ладонной поверхности болезненны длинная ладонная мышца, круглый пронатор. Боль в ладони и на ладонной поверхности запястья обусловлена дистрофическими очагами в лучевом или локтевом сгибателях запястья, мышце, противопоставляющей большой палец; в тыльной области запястья и кисти - в коротком или длинном лучевом разгибателе запястья, разгибателях 2, 3 - 5-го пальцев, локтевом разгибателе запястья, первой тыльной межкостной мышце кисти; у основания большого пальца и в лучевой части кисти - в супинаторе, мышце, противопоставляющей и приводящей большой палец, длинном сгибателе большого пальца, первой тыльной межкостной мышце кисти. Боли на ладонной поверхности пальцев имеют место при дистрофии поверхностного и глубокого сгибателей пальцев, межкостных мышц и мышцы, отводящей мизинец; на тыльной поверхности пальцев боль связана с патологией разгибателей пальцев, мышцы, отводящей мизинец, и межкостных мышц. Обследуя больного с болями в руке, даже если эти боли локализуются в область предплечья или кисти, необходимо помнить о возможности более проксимального нейродистрофического очага, который может находиться в мышцах плечевого пояса, шеи, верхней половины грудной клетки. В этих случаях пальпация мышц руки не обнаруживает болезненных уплотнений или триггерных точек, объем движений в суставах, как правило, не ограничен, имеется дискомфорт, боли в шейно-грудном отделе позвоночника, в грудной клетке. Поражение лестничных мышц вызывает отраженную боль в лучевой области предплечья, в основании и на тыльной поверхности большого пальца; надостной и подостной - в латеральном надмыщелке, лучевой области предплечья с переходом на основание большого пальца и лучевую часть кисти; подлопаточной - на тыле запястья и кисти; большой круглой - в тыльной области предплечья; подключичной - в лучевой области предплечья, на ладонной поверхности пальцев; грудных мышц - в медиальном надмыщелке плеча, локтевой поверхности предплечья, на ладонной поверхности запястья и на тыльной поверхности пальцев; передней зубчатой - на ладонной поверхности предплечья и запястья; верхней задней зубчатой - в локтевом отростке и на тыле запястья; широчайшей мышцы спины - в локтевой области предплечья, в запястье, кисти и пальцах.
Торакалгия Боли в передней части грудной клетки обусловлены миодистрофическими изменениями в большой и малой грудных мышцах, в лестничной, грудино-ключично-сосцевидной, подключичной, а также в подвздошной и наружной косой мышце живота. Левостороннее поражение большой грудной и подключичной мышц может имитировать боли в сердце, приступ стенокардии. Справа между 6 - 7-м ребрами на 3 см кнаружи от края грудины в большой грудной мышце может находиться триггерная точка, активность которой сопровождается аритмией сердца. Очаг миофиброза в грудинной мышце имитирует загрудинную боль при инфаркте миокарда. Выраженность боли не зависит от движений туловища. Локализация боли в верхнем отделе спины в области лопатки с захватом задней поверхности зоны плечевого сустава и плеча характерна при вовлечении в процесс верхней задней зубчатой и подлопаточной мышц. В межлопаточной области боль возникает при поражении лестничных мышц, подостной, 1Jl рапециевидной, верхней задней и передней зубчатых мышц, а также многораздельной и подвздошно-реберной мышц. Наличие патологических очагов в лестничных мышцах приводит к широкому распространению отраженной боли, которая захватывает переднюю поверхность грудной клетки (тупая длительная боль в молочной железе у женщин), медиальный край лопатки и межлопаточную область, иррадирует через надплечье в плечо (наружнозадняя поверхность), предплечье и на тыл кисти. Боль в нижнезадних отделах грудной клетки обусловлена нейродистрофией паравертебральных мышц, нижней задней зубчатой мышцы, широчайшей мышцы спины, прямой мышцы живота. Боль в боковых отделах грудной клетки наблюдается при миодистрофии передней зубчатой и широчайшей мышц спины.
Абдоминалгия Нейродистрофические очаги в мышцах живота возникают вследствие поражения нижнегрудного или верхнепоясничного отдела позвоночника. При нижнегрудном варианте миодистрофические участки и курковые точки выявляются в прямых и наружных косых мышцах живота, в эпигастрии и мезогастрии, околопупочной зоне. Верхнепоясничный вариант проявляется поражением нижних отделов прямой и наружной косой мышц живота, пирамидальной, подвздошно-реберной и многораздельной мышц. Боль локализуется в подвздошной, паховой и надлобковой областях. Выделение этих вариантов условно, чаще имеется их сочетание. Клиническая картина нередко запутана, что связано с разнообразными соматовисцеральными проявлениями; последние представлены многочисленными жалобами на чувство «полноты», «раздувания», «жжения» в животе, могут наблюдаться тошнота, рвота, колики в животе, поносы, нарушения менструального цикла, цисталгии, затруднения мочеиспускания из-за болезненных спазмов сфинктера мочевого пузыря. Примерами триггерных точек, при стимуляции которых возникают висцеральные эффекты, могут быть «кнопка отрыжки», часто располагающаяся на уровне нижнего края ХII ребра; в нижних квадрантах брюшной стенки имеются точки, вызывающие понос, курковая точка у наружного края прямой мышцы живота справа симулирует аппендикулярную боль, усиливает болезненную дисменорею. При мышечном синдроме передней брюшной стенки боли провоцируются движениями, физическим напряжением, переохлаждением, но не связаны по времени с приемом пищи и ее свойствами. Следует помнить об обратной взаимной связи внутренних органов с мышцами брюшной стенки по висцеросоматическому рефлексу. Нередко возникает ситуация, когда боль после перенесенного холецистита или гастрита фиксируется за счет активации вертеброгенных нейродистрофических очагов в мышцах живота. Выключение триггерной точки избавляет больного от хронической боли в животе или поноса.
Люмбоишиалгия Этот синдром часто является исходом вертеброгенной мышечнотонической люмбоишиалгии и корешковых поражений или представляет собой первично хронический миодистрофический симптомокомплекс, связанный главным образом с нарушениями осанки (гиперлордозом, кифозом, сколиозом, С горизонтальным или косым положением крестца, различной длиной ног), которые приводят к перегрузке миофасциальных тканей пояснично-крестцовой области и отдельных мышечных групп ног. Развитию очагов миофиброза способствуют избыточная масса тела, слабость поясничной мускулатуры, работа в неудобной позе, переохлаждения. Нейродистрофический процесс усугубляется висцеросоматическими реакциями из пораженных внутренних органов, особенно при заболеваниях почек, мочевого пузыря, предстательной железы, матки, толстого кишечника, прямой кишки. На первой стадии у больных наблюдаются поясничные прострелы, эпизоды люмбалгии, затем, боли становятся хроническими, ноющими, жгучими, ломящими, локализуются в средних отделах поясницы, вдоль крестца, подвздошной кости. В паравертебральных мышцах определяются участки уплотнения, триггерные точки. Имеется локальная болезненность точек в проекции крестцово-подвздошных сочленений, в задних верхних остях подвздошных костей. На первом этапе боли, как правило, двусторонние. Во второй стадии миодистрофические очаги формируются в средней и малой ягодичных мышцах, в мышце, напрягающей широкую фасцию бедра. Боль распространяется от поясницы в ягодицу и вниз по наружной поверхности бедра до бокового мыщелка большеберцовой кости. Характерны болевые точки над большим бугром бедренной кости, над латеральным мыщелком большеберцовой кости, курковые точки чаще локализуются в ягодичных мышцах и напрягателе широкой фасции. Симптом Ласега отрицательный. Часто больные не могут сидеть из-за нарастания болей в ягодицах и пояснице. В ряде случаев при движениях возникает неожиданная кинжальная боль в пораженных мышцах. На этом этапе боль преимущественно односторонняя. В третьей стадии нейродистрофический процесс захватывает грушевидную мышцу, мышцы тазового дна, бедер, голеней. Больные не могут самостоятельно передвигаться, прикованы к постели. Преимущественное вовлечение тех или иных мышечных групп при нейродистрофической люмбоишиалгии обусловлено характером деформации пояснично-крестцового отдела позвоночника, заместительным перераспределением нагрузок на интактные мышцы при двигательных корешковых дефектах, различными рефлекторными влияниями при патологии внутренних органов, суставов, связок таза, ног. У больных с поясничным гиперлордозом нейродистрофические изменения наступают в ягодичных и подколенных мышцах, в передней группе мышц голени; при кифозировании - в подвздошно-поясничной, четырехглавой и икроножной мышцах; при сколиозе в опорной ноге поражаются ягодичные, грушевидная мышцы, илиотибиальный тракт, камбаловидная, задняя большеберцовая мышца, в неопорной - приводящие мышцы бедра, перонеальные мышцы. Вторичная постуральная нейромышечная дистрофия у больных с вертеброгенной радикулопатией L5 захватывает приводящие мышцы бедра, наружные ротаторы стопы, особенно малоберцовые мышцы. Во время ходьбы больная нога приведена, стопа подворачивается внутрь. Поражение корешка S1 сопровождается миофиброзом, болями в мышцах, отводящих бедро (ягодичных, грушевидной, напрягателе широкой фасции), а также во внутренних ротаторах стопы (передней и задней большеберцовых мышцах). При ходьбе нога отведена кнаружи, стопа уплощена. Более тяжелые и распространенные миодистрофические изменения в мышцах тазового пояса, бедра и голеней наступают при полирадикулярных синдромах. Примером патологии с неблагоприятным прогнозом может служить сочетанное повреждение корешков L5 и S1 с наклоном тела в здоровую сторону и гиперлордозом. Заболевание растягивается в среднем на 4 - 6 мес в случаях, обусловленных парамедианной грыжей диска. Нередко нейродистрофические синдромы осложняются болезненными судорогами в измененных мышцах. Они, как правило, возникают неожиданно при незначительных движениях, могут иметь различную продолжительность во времени - от молниеносных до длительных спазмов, обездвиживающих больного. Крампи чаще наблюдаются в икроножных, ишиокруральных и приводящих мышцах бедра. По локализации они могут быть одно- или двусторонними, по времени - преимущественно дневными, ночными или смешанными. Их наличие свидетельствует о судорожной готовности мышц в связи с формированием патологической системы, обусловленной хронической ирритацией из очагов миофиброза на вегетативные сегментарные и надсегментарные образования нервной системы с изменениями биохимизма и биофизических свойств пораженных мышц.
Сакралгия-кокцигалгия При этом синдроме миодистрофии подвергаются мышцы тазового дна: внутренняя запирательная, копчиковая и поднимающая анус. Боли локализуются в крестце, копчике, промежности, прямой кишке, иррадируют в ягодицы, вдоль задней и внутренней поверхности бедер, нередко усиливаются после пребывания в положении сидя, в момент вставания со стула, при натуживании во время мочеиспускания, дефекации. В этот момент наступают мучительные болезненные крампи мышц тазового дна, спазм сфинктеров. Провоцирующими обострение факторами являются переохлаждение, менструация. У большинства больных кроме поражения пояснично-крестцового отдела позвоночника и копчика имеются заболевания тазовых органов.
Связочно-суставные и костные нейродистрофические синдромы Развитие нейродистрофических изменений в связках, суставах и в костных тканях приводит к выраженным нарушениям функции конечностей, ограничению объема движений в суставе. Склеротомные боли ощущаются как глубинные, ломящие, грызущие, иррадирующие в костные выступы. При пальпации определяются резко болезненные участки в связках, капсуле сустава, в сухожилиях мышц. Имеется локальная болезненность при надавливании на костные отростки, при перкуссии пораженных костных структур. В зоне склеротома снижена вибрационная чувствительность. Нейродистрофические изменения в суставах и костных тканях часто следуют за дистрофией мышц, обеспечивающих функцию данного сустава. Характерно хроническое течение заболевания, обострения провоцируются микротравматизацией, переохлаждениями, стрессом
Синдром выйной связки Больных беспокоят глубокие ноющие, грызущие боли в шейно-затылочной области, иррадирующие в теменно-затылочную, надглазничную и ретроаурикулярную зоны. Болезненные уплотнения в выйной связке локализуются чаще в местах ее прикрепления к затылочной кости. Болевой синдром усиливается при наклонах, вращении головы, при стереотипных движениях, неудобной рабочей позе. Вертебральная патология верхнешейного отдела сочетается с ограничением подвижности, нарушениями вибрационной чувствительности в соответствующих склеротомах.
Синдром плечелопаточного периартроза Больные испытывают ноющие, ломящие боли в области плечевого сустава. Боли постоянные, усиливаются при движениях. Больные не могут лечь на пораженную сторону. Ограничен объем движений в суставе, особенно затруднен подъем руки через сторону. Пальпаторная болезненность определяется в местах прикрепления связок и сухожилий к отросткам лопатки, в капсулах плечевого и акромиально-ключичного суставов. Чаще всего наблюдается сочетанное поражение костно-связочно-суставного аппарата. Рентгенологически выявляются дистрофические очаги в головке плечевой кости, суставной впадине лопатки, сочленовных поверхностях акромиально-ключичного сустава. Синдром обусловлен дистрофическими поражениями в нижнешейном отделе позвоночника; при этом вертебральная патология протекает с минимальными клиническими проявлениями или дебютирует хроническим плечелопаточным периартрозом.
Синдром латерального и медиального эпикондилеза плеча Плечевой эпикондилез чаще возникает в результате дистрофического процесса в сухожилиях супинатора и разгибателей кисти, пальцев, плечелучевой мышце, в костной ткани в месте прикрепления сухожилий к латеральному надмыщелку. Хроническая постоянная ноющая боль резко усиливается при разгибании руки в локтевом суставе, особенно в положении супинации предплечья (симптом Велша, «выпада фехтовальщика»); из-за нарастания боли удержание разогнутой и сжатой в кулак кисти невозможно - рука быстро опускается (симптом Томсона). Сила кисти снижена. В тяжелых случаях больной не может удерживать тяжесть на вытянутой руке, выполнять простую домашнюю работу. При пальпации отмечается болезненность тканей вокруг наружного надмыщелка плеча. Рентгенография может обнаружить остеофиты, остеопороз в зоне надмыщелка, периоссальные петрификаты. Медиальный эпикондилез характеризуется менее выраженными болями во внутреннем надмыщелке плеча при движениях в локтевом суставе и пальпации.
Синдром лучевого и локтевого стилоидоза Нейродистрофический процесс развивается в удержателе разгибателей и шиловидных отростках лучевой или локтевой костей. Лучевой стилоидоз (болезнь де Кервена) связан со стенозом первого канала удержателя разгибателей, в котором находятся сухожилия длинной отводящей мышцы и короткого разгибателя большого пальца. Хроническая боль концентрируется вокруг шиловидного отростка лучевой кости, иррадирует в предплечье, усиливается при отведении и разгибании большого пальца, ульнарном отведении кисти. Больной не может свести между собой кончики первого и пятого пальцев. Над болезненным шиловидным отростком пальпируется утолщенная связка. На рентгенограмме можно видеть костные разрастания, перестройку шиловидного отростка, уплотнение мягких тканей. Локтевой стилоидоз является следствием дегенеративного стеноза шестого канала удержателя разгибателей с содержащимся в нем сухожилием локтевого разгибателя запястья. Помимо локальной боли в шиловидном отростке больные отмечают нарастание болезненности при разгибании кисти и отведении ее в лучевую сторону, иррадиацию боли в четвертый-пятый пальцы.
Синдром периартроза суставов грудной клетки К этому синдрому относится ряд нейродистрофических изменений в связочно-суставном аппарате и межреберных хрящах грудной клетки. Характерны местная ноющая, ломящая, грызущая, иногда жгучая боль, усиливающаяся при кашле, надавливании, в ночное время. При перкуссии боль широко иррадирует по соответствующему склеротому. Отмечаются выраженные вегетативно-сосудистые нарушения, припухлость, отечность тканей вокруг хрящей, суставов, расстройства поверхностной, вибрационной чувствительности в пораженном квадранте.
Грудино-ключичный и грудино-реберный периартроз (синдром Титце) Проявляется болезненной припухлостью реберных хрящей в местах прикрепления их к грудине или грудино-ключичного сустава. Чаще процесс локализуется справа на уровне верхних четырех ребер. Поражаются, как правило, один-два сустава. Кроме постоянной боли в зоне дистрофии имеется ирритативный верхнеквадрантный синдром. Отраженная боль отмечается в области плечевого сустава, в грудной клетке по ходу межреберья. Мышечно-тонические нарушения захватывают мышцы плечевого пояса, шеи. Первичная патология позвоночника относится к нижнешейному или верхнегрудному отделам.
Грудино-мечевидный периартроз, межреберный перихондроз, Отмечается болезненность кончиков ребер, хрящей ТV - TX по краю реберной дуги, мест соединения мечевидного отростка с грудиной. Боль распространяется в эпигастрий и верхнюю половину живота. Потягивание ребер кпереди выявляет избыточную подвижность и вызывает усиление боли. Обычно имеются гипертонус и триггерные точки в мышцах брюшной стенки. Патология позвоночника локализуется в среднегрудномотделе.
Синдром реберно-позвоночного периартроза Дистрофические изменения возникают в капсулах и связках ребернопозвоночных и реберно-поперечных суставов, чаше это происходит на уровне позвонков TVII – TX. Определяется болезненность паравертебральных точек в проекции пораженного сустава. Боль также провоцируется поперечным сдавлением грудной клетки, подтягиванием ребра кверху или надавливанием на него в переднезаднем направлении. Интенсивность боли нарастает при ротации позвоночника, кашле, глубоком вдохе. Нередко из-за боли больные не находят места в постели, проводят бессонные ночи, невротизируются. Локализация отраженной боли в грудной клетке, боку, животе симулирует заболевания почек, сердца, легких, желудочного тракта. Реберно-позвоночный периартроз ТXI и ТXII в сочетании с патологической лабильностью нижних ребер сопровождается болями внизу живота, что может имитировать приступ аппендицита, почечной колики.
Синдром симфизарного периартроза Глубокая ноющая боль в области лонного сочленения, внизу живота, усиливающаяся при стоянии, физическом напряжении, при надавливании на симфиз иррадирующая в пах и на переднюю, поверхность верхней трети бедра, составляет ядро синдрома. Поражение позвоночника относится к верхнему поясничному уровню, вибрационная чувствительность изменена в зоне склеротомов L1 и L2
Синдром крестцово-подвздошного периартроза Клиническая картина представлена постоянной ломящей болью в глубине бедра, голени, усиливающейся в положении лежа, при стоянии. Местная болезненность отмечается при пальпации капсулы крестцововздошного сочленения, при этом боль иррадирует в ногу. Мышечнотонические и дистрофические изменения можно обнаружить в ягодичной и грушевидной мышцах. Вертебральная патология нижнепоясничного отдела часто сочетается с деформацией таза. Как правило, гипомобильны пояснично-крестцовый переход и крестцово-подвздошное сочленение. Снижена вибрационная чувствительность в склеротомах L5 – S2.
Синдром подвздошно-поясничной связки Поражение связки у места прикрепления ее к подвздошной кости проявляется локальной болью, которая отдает в паховую область; боль усиливается при приведении ноги, согнутой в коленном и тазобедренном суставах. Из очагов нейрофиброза связки у поперечных отростков LIII – LV боль иррадирует через поясницу в верхнеягодичную область, а также на заднебоковую поверхность бедра.
Синдром крестцово-подвздошной связки Повреждение связок возникает при нестабильности в крестцововздошном сочленении с миодистрофией паравертебральной мускулатуры. Боль из зоны поражения верхней половины связки распространяется в нижнебоковые отделы ягодицы и задневерхнюю треть бедра, по наружной поверхности голени, из нижней половины - через ягодицу по задней поверхности бедра в подколенную ямку с переходом на голень, иногда на стопу.
Синдром крестцово-остистой и крестцово-бугорной связок Проявляется болями в крестце, ягодице, особенно в положении сидя и при попытке наклона вперед со сгибанием ноги, при вставании со стула. Пальпаторно определяется болезненность наружного края крестца выше крестцово-копчикового сочленения с отдачей боли в ягодицу и подколенную ямку. Нередко данный синдром ассоциируется с дистрофическими изменениями в мышцах тазового дна и непосредственно в седалищном бугре.
Синдром тазобедренного периартроза Типично подострое развитие заболевания, проявляющееся интенсивными дергающими, ноющими болями в области тазобедренного сустава, резко усиливающимися при ходьбе в момент отрыва ноги от пола. Чаще основная боль локализуется в глубине ягодицы или в области большого вертела. Умеренно ограничен объем движений в суставе. На рентгенограммах нередко выявляются единичные или множественные кальцификаты в мягких тканях вокруг большого вертела и гребня подвздошной кости. Отмечается иррадиация боли в бедро, голень, стопу; можно также обнаружить дополнительные болевые точки в сухожилиях икроножной, подколенных мышц, над костными выступами. Как правило, ярко представлен вегетативный синдром с гипотрофией мышц, изменениями кожных покровов, сосудистыми нарушениями. Вертебральная патология часто захватывает несколько поясничных позвоночных сегментов и включает, помимо остеохондроза, стеноз позвоночного канала, передние грыжи Шморля, спондилодисплазию, аномалии тропизма.
Синдром коленного периартроза Глубокие, ноющие, ломящие боли локализуются чаще по внутренней поверхности коленного сустава. Нейродистрофия развивается в сухожилиях полуперепончатой, портняжной и нежной мышц, во внутренней боковой связке сустава, в надмыщелках бедренной и большеберцовой костей, в сумке сустава. Фиксированный гиперлордоз поясничного отдела позвоночника, поражение двигательного сегмента LIII – LIV, вальгусная деформация коленных суставов способствуют возникновению заболевания. Боли усиливаются при ходьбе, длительном пребывании на ногах; ограничены и болезненны движения в коленном суставе. Реже бедренный эпикондилез и коленный периартроз наблюдаются в наружных отделах сустава. Болеют люди молодого и среднего возраста. Рентгенография не выявляет признаков первичного поражения коленного сустава.
Синдром голеностопного периартроза Больного беспокоят ноющие боли в области передней поверхности сустава и позади наружной лодыжки, которые усиливаются при длительном стоянии, ходьбе. Имеются отечность, болезненность при пальпации периартикулярных тканей с иррадиацией боли в коленный и тазобедренный суставы, которые в компенсаторном согнутом положении также подвергаются перегрузкам и дистрофическим изменениям. Ограничен объем движений в голеностопном суставе.
Синдром таранно-пяточного периартроза Характерны глубокие грызущие, ноющие боли в стопе, нарастающие во время ходьбы, при стоянии. Пальпаторно определяется болезненность тканей стопы ниже латеральной и медиальных лодыжек и точки в середине стопы. У больных, как правило, имеется плоскостопие. Вертебральный синдром представлен поражением двигательных сегментов LIV – SI с гиперлордозом и сколиозом.
Синдром нейродистрофии фиброзных тканей стопы (кальканодиния, талалгия) Нейродистрофический процесс захватывает ахиллово сухожилие, что проявляется его болезненностью (ахиллодиния), утолщением; у места прикрепления сухожилия к пяточному бугру происходит перестройка кости, образуются пяточные шпоры. Дистрофия множественных мелких связок стопы, подошвенных мышц и подошвенного апоневроза сопровождается изменениями в области переднего края подошвенной поверхности пяточной кости, где также образуются костные разрастания. Боли усиливаются при ходьбе; в тяжелых случаях больной не может наступить на пятку. При пальпации можно обнаружить уплотнение подошвенного апоневроза, плотные узлы в проксимальных отделах суставов пальцев стопы, болевые точки в местах прикрепления ахиллова сухожилия и апоневроза к пяточной кости. На рентгенограммах стопы определяются очаги остеосклероза, остеопороза, в хронических случаях - пяточные шпоры, участки оссификации в апоневрозе и ахилловом сухожилии.
Синдром маршевой стопы Заболевание развивается в результате перегрузки стопы после длительной ходьбы. Сильные боли локализуются в средней части стопы, на тыле ее образуется твердая припухлость в области 11 или 111 плюсневой кости. Из-за нарастающей боли невозможно хорошо опереться на ногу. Больной ходит с трудом, хромая. Рентгенологически выявляется перестройка плюсневых костей в области диафиза, где формируется муфтообразное утолщение надкостницы, через которое проходит линейная зона просветления, напоминающая линию перелома.
Синдром периостоза большеберцовой кости Клиническая картина представлена интенсивными болями в области гребня большеберцовой кости. Определяется резко болезненная припухлость, чаще в дистальных отделах кости. Боли усиливаются при ходьбе, прыжках, облегчаются в покое, при применении тепловых процедур. Гиперостоз и светлые зоны перестройки можно обнаружить на рентгенограммах через несколько месяцев от начала заболевания.
Синдром патологической перестройки костей Вышеприведенные синдромы маршевой стопы, большеберцового периартроза являются частными примерами патологической перестройки костей, связанной также с нарушениями двигательного стереотипа и трофических влияний нервной системы при заболеваниях позвоночника. Кроме периостоза и линейных просветлений патологическая перестройка может проявляться лакунарными очагами просветления, которые локализуются в местах прикрепления мощных спазмированных, перегруженных мышц. Типичная картина лакунарных просветлений обнаруживается с внутренней стороны проксимального метафиза большеберцовой кости, в дистальной части метафиза бедренной кости, в головке плечевой кости. Очаги отосклероза часто выявляются в метаэпифизах бедренных и большеберцовых, в таранной и пяточной костях. Периостальные наслоения могут образовываться в дистальном метафизе малоберцовой кости, в локтевой и лучевой костях. Склероз суставных поверхностей нередко можно наблюдать в крестцово-подвздошном сочленении, в лонных и седалищных костях. Выраженная патологическая перестройка в передних концах II - IV ребер с периостальными разрастаниями и зоной просветления характерна для синдрома Титце. Все случаи патологической перестройки костей проявляются сильными местными болями, интенсивность которых нарастает при нагрузке.
Синдром регионарного остеопороза кисти, стопы (синдром 3удека) Рассматриваемое состояние - часто встречающаяся форма нейродистрофии кости (известно также под названием «острая трофоневротическая костная атрофия»), развивается при грубом включении в патологический процесс сегментарного аппарата вегетативной нервной системы. Чаще встречаются посттравматические случаи заболевания с локализацией в костях кисти или стопы. Трофические изменения касаются всех тканей пораженной конечности. На тыле кисти (или стопы) имеется твердый отек мягких тканей, кожа напряжена, истончена, синюшна, блестяща. Отмечается усиленный рост волос и ногтей, которые становятся ломкими, темными. Движения в суставах резко ограничены из-за боли; формируются контрактуры. Наиболее выраженные изменения наблюдаются в зоне лучезапястного (или голеностопного) сустава. На рентгенограмме обнаруживается местный пятнистый остеопороз. Вертеброгенные случаи синдрома Зудека связаны преимущественно с поражением нижнешейных, верхнегрудных или верхнепоясничных двигательных сегментов.
Нейродистрофические вегетативно-сосудистые синдромы Вертеброгенные нейрососудистые синдромы обусловлены нарушениями вегетативной регуляции тонуса артериальных, венозных и лимфатических сосудов. Такая ситуация чаще возникает при наличии полисегментарной патологии позвоночника (с вовлечением в процесс унковертебральных и дугоотростчатых суставов, передних и переднебоковых поверхностей боковых тел позвонков), что вызывает непосредственное воздействие на вегетативные образования в сочетании с первичной вегетативно-сосудистой недостаточностью, эндокринной патологией, сосудистыми заболеваниями, патологией внутренних органов. В качестве реализующих факторов следует отметить неблагоприятные метеорологические условия, перегревание, переохлаждение, перегрузку пораженной конечности, гиподинамию, позиционное сдавление. Как правило, сосудистые нарушения разворачиваются на фоне хронического мышечного или костно-суставного вертеброгенного нейродистрофического синдрома, который протекает скрыто или выражен умеренно. Вертеброгенные нейрососудистые синдромы могут быть подразделены на рефлекторные пароксизмальные, постоянные и вторичные компрессионные, а также на артериальные, венозные, лимфатические и сочетанные.
Пароксизмальные нейрососудистые синдромы Синдром «мертвого пальца» Проявляется клинически приступами внезапного побледнения одного или нескольких пальцев кисти или стопы, чаще поражаются средние три пальца. Провоцирующими моментами могут быть волнение, воздействие холода (местное или общее переохлаждение). Во время приступа, продолжительность которого редко превышает 30 мин, больной испытывает парестезии, боли в побледневших, холодных пальцах. Термография обнаруживает гипотермию пальцев ампутационного типа, капилляроскопия - спазм артерий. Данный синдром часто сочетается с регионарной остеодистрофией - остеопорозом Зудека или является следствием микроэмболии пальцевых артерий из подключичной артерии при ее динамической компрессии измененными, спазмированными мышцами плечевого пояса.
Синдром акропарестезии Больные жалуются на онемение, чувство ползания мурашек, покалывания в кистях, предплечье. Чаще эти ощущения односторонние, возникают после сна в определенной позе (лежа на боку). Синдром наблюдается при поражении шейно-грудного перехода позвоночника в сочетании с нейродистрофическими изменениями мышечно-фиброзных тканей пораженной конечности.
Синдром «беспокойных ног» Ночью лежа в постели больной испытывает тяжелые ощущения зуда, жжения, ползания мурашек в ногах. В положении стоя и при движениях ногами выраженность парестезии уменьшается. Объективное исследование выявляет негрубые вегетативные расстройства - гипестезию с элементами гиперпатии в стопах, затруднение венозного оттока на реовазограммах ног, обусловленные патологией нижнегрудных и поясничных отделов позвоночника.
Синдром эритромелалгии
Постоянные нейрососудистые синдромы Синдром акроцианозаБоли, зябкость в кистях и стопах, усиливающиеся во время переохлаждения, в вертикальном положении, сочетаются с синюшностью кожи, пастозностью, гипестезией. Трофические нарушения становятся постоянными. Капилляроскопия выявляет паралитическое состояние венул. Синдром Педжета - Шреттера Онемение, отек, боли в руке, парестезии возникают после физического напряжения в связи с тромбозом подключичной вены. Определяется расширение венозного рисунка руки. Болезненность при пальпации в подключичной области, гиперестезия, гиперрефлексия на стороне поражения. Синдром чаще развивается у больных с вертеброгенными миодистрофиями плечевого пояса. Синдром Рейно Больные жалуются на зябкость рук, ног, чувство онемения пальцев, частые приступы побледнения, похолодания пальцев, сменяющиеся их синюшностью с нарастающей болью, затем покраснением и стиханием боли. Для вертеброгенного синдрома характерны связь приступа с нагрузкой на позвоночник и мышцы плечевого или тазового пояса, с пребыванием больного в определенной позе, а также асимметричность поражения. Реовазография, капилляроскопия обнаруживают ангиоспазм мелких и средних артерий со снижением кровенаполнения конечности. Синдром траншейной стопы Характеризуется тяжелым сочетанным расстройством артериальновенозного кровоснабжения стоп. Больные жалуются на постоянную отечность, потливость, зябкость стоп, боли, нарастающие в положении стоя и при воздействии низких температур. Отмечаются снижение пульса на стопах, трофические нарушения ногтей, кожи. Поражение поясничных позвоночных двигательных сегментов сочетается у больных с данным синдромом с вегетососудистой дистонией, варикозным расширением вен нижних конечностей.
Нарушения лимфообращения при заболеваниях позвоночника связаны с рефлекторными и механическими воздействиями на сегментарный вегетативный аппарат, особенно на паравертебральную симпатическую цепочку и солнечное сплетение, а также с компрессией лимфатических сосудов и протоков спазмированными или подвергнувшимися нейродистрофическому процессу мышцами, фасциями, периартикулярными тканями.
Наблюдается при поражении позвоночного двигательного сегмента на любом уровне. Определяется пальпаторная пастозность кожи в виде полоски шириной 2 - 3 см с обеих сторон от линии остистых отростков. Образуется видимый на глаз валик уплотненной отечной кожи высотой от 2 до 5 мм.
Наблюдаются хронические плотные отеки на ногах, реже на руках, на лице, которые связаны со стенозированием лимфатических шейных и поясничных протоков. Декомпенсация нередко обусловлена вертеброгенными ганглионевритами соответствующей локализации. Характерными признаками заболевания являются резкие боли в животе (в различных его отделах), которые имитируют острые процессы в брюшной полости. При лапароскопии можно обнаружить серозный выпот, отечность брыжейки, части кишечника. Полисерозит изредка развивается в плевре, сердечной сорочке, в сумках и полости сустава, сопровождается болевым синдромом. На высоте приступа отмечаются повышение температуры тела, лейкоцитоз, эозинофилия. Длительность приступов варьирует от нескольких часов до недели, периодичность их также различна. В основе синдрома лежит дискинезия грудного протока в результате торакального симпатоганглионита в сочетании с аутоиммунными поломками. Вертебральная патология локализуется в грудном отделе.
Синдромы компрессии магистральных артерий Сидром компрессии подключичной артерии Артерия может сдавливаться спазмированными или измененными подключичной, лестничной или малой грудной мышцами. Клинически это проявляется побледнением кожи, зябкостью, снижением силы в руке, снижением высоты пульса и артериального давления на стороне поражения. Симптомы усиливаются при физическом напряжении, при определенных позах головы, уменьшаются в положении лежа. Пробы с глубоким вдохом, разгибанием и поворотом головы, заведением руки за голову, нагрузкой на плечевой пояс приводят к ослаблению или исчезновению пульса, падению артериального давления. Сосуд подвергается сдавлению в бедренном треугольнике ниже пупартовой связки при миодистрофии в подвздошно-поясничной и приводящих мышцах бедра, особенно длинной приводящей. Слабость в ноге нарастает при движении, уменьшается в покое. Нога холодная на ощупь, снижен пульс подколенной и тыльной артерий стопы. Пульсация артерий исчезает при поднятии и приведении вытянутой ноги в положении лежа. |