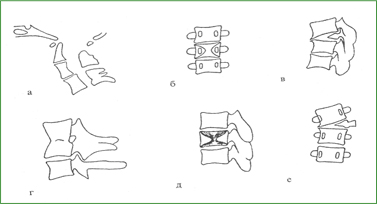
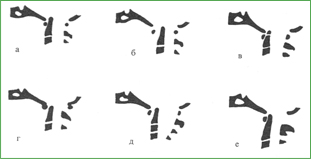
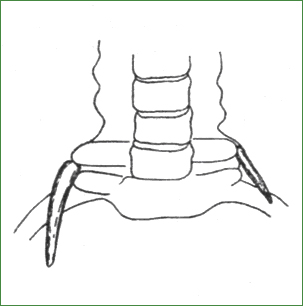
Основные заболевания позвоночникаАномалии развития позвоночника Разнообразные аномалии развития позвоночника можно разделить на сращения позвонков с увеличенным или уменьшенным числом костных элементов и соответственно двигательных сегментов, врожденные деформации, недоразвитие тел позвонков (гипоплазия, боковые и задние клиновидные, бабочковидные позвонки), аномалии развития дужек и суставных отростков позвонков (гиперплазия, гипоплазия, асимметрия, нарушения ориентации, тропизма суставных отростков), расщелины позвонков. По локализации вдоль длинника позвоночника патология чаще определяется в области краниоспинального и люмбосакрального переходов, реже в других отделах (рис. 32). Неврологические нарушения у больных с вертебральными аномалиями зависят от сопутствующих изменений в связочном аппарате, паравертебральной мускулатуре, в сосудах, мягких тканях эпидурального пространства. Аномалии сопровождаются нестабильностью, быстрым присоединением дистрофических изменений в соседних позвоночных двигательных сегментах, стенозированием позвоночного и корешковых каналов, деформациями позвоночного столба, нарушениями двигательного стереотипа с мышечно-тоническими и нейродистрофическими синдромами. К особенностям вертебрального синдрома при аномалиях позвоночника следует отнести отсутствие болевых ощущений, локальной болезненности структур пораженного двигательного сегмента и наличие ограничения движений без выраженного мышечно-тонического напряжения паравертебральной мускулатуры в аномальном отделе позвоночника. Общеклинические признаки характеризуются дизрафическим статусом, дебютом в подростковом или молодом возрасте после легкой механической провокации с последующим медленно прогрессирующим течением. Аномалии краниовертебральной области. Данная патология включает появление дополнительного позвонка - переднего, бокового или заднего проатланта; ассимиляцию атланта с затылочной костью; сращение позвонков СI – CII или СII - СIII; синдром Клиппеля-Фейля (конкресценция нескольких шейных позвонков); базилярную импрессию; высокое расположение зубовидного отростка, его отсутствие; гипоплазию или формирование свободной зубовидной кости; расщелину дуг атланта и других шейных позвонков; врожденную неполноценность связочного аппарата с нестабильностью в атлантоаксиальном сочленении; сочетанную патологию (рис. 33). Рис. 32. Варианты аномалий позвоночника: Рис. 33. Аномалии краниовертебральной области: а - базилярная импрессия; б - нестабильность в атлантоаксиальном сочленении; в - свободная зубовидная кость; г - ассимиляция атланта; д - аномалия Арнольда - Киари (платибазия, расширение позвоночного канала на уровне верхних шейных позвонков); е - аплазия дужки С1 Для рентгенодиагностики аномалий кроме выявления костных изменений имеют значение высота расположения верхушки зубовидного отростка относительно линии Чемберлена (от заднего края твердого нёба до заднего края большого затылочного отверстия); величина основного угла между плоскостями ската и передней черепной ямки (в норме 135±100); увеличение суставной щели переднего атлантоаксиального сустава при наклоне головы вперед свыше 5 мм; наличие гиперлордоза, признаков нестабильности в других шейных сегментах. Компьютерная томография с реконструкцией изображения, магниторезонансное исследование, миелоцистернография с водорастворимыми контрастными веществами или пневмомиелография позволяют уточнить взаимоотношения мозг-позвоночник, обнаружить аномалии расположения ствола головного мозга и мозжечка (синдромы Арнольдари, Денди-Уокера). Клинические проявления краниовертебральных аномалий весьма полиморфны. В большинстве случаев отмечается ограничение движения в шейном отделе позвоночника с постоянным легким дискомфортом и вынужденным положением головы. Обращают на себя внимание короткая шея с низким уровнем оволосения и неуклюжесть больного. Цервикокраниалгия, шейные корешковые синдромы и синдром позвоночной артерии обычно проявляются к 30 - 40 годам и связаны с вторичными дистрофическими изменениями в дисках и суставах позвоночника, с нестабильностью, подвывихами в шейных двигательных сегментах. В возрасте 50 - 60 лет у многих больных появляются постоянные симптомы церебральной сосудистой недостаточности в вертебральном бассейне, развивается дисциркуляторная атеросклеротическая энцефалопатия. Наличие деформаций, травматизация артерий в результате воздействия костных структур и остеофитов способствуют их окклюзии. В это же время обнаруживаются признаки миелопатии. Нередко церебральные и спинальные симптомы сочетаются с болями в шее, руках. Типичны умеренная выраженность неврологического дефекта и медленное прогрессирование заболевания. Острая декомпенсация краниоспинальных аномалий обусловлена, как правило, легкой травмой шейного отдела при падении с небольшой высоты, хлыстовой автомобильной травмой, сотрясением мозга и даже резким поворотом головы, наклоном, неловким движением. Возникающий подвывих в атлантоаксиальном сочленении, в нижерасположенных сегментах, особенно в случаях его невправления, приводит к компрессии спинного мозга, корешков, сосудов, повреждению ствола мозга, что может привести к спинальному или церебральному инсульту (и даже к внезапной смерти больного) или возникновению постоянного неврологического дефекта. Типичные проявления аномальных дислокаций краниоспинального уровня: приступы парестезии, болей в руках, ногах, во всем туловище (иногда односторонних), которые вызываются движениями головы, сопровождаются выраженной вегетативной реакцией с бледностью, потливостью, падением давления, а в тяжелых случаях с потерей сознания, судорогами, недержанием мочи. Постоянный неврологический дефект представлен негрубым пирамидно-мозжечковым синдромом, нистагмом, синдромом Горнера, атрофиями мелких мышц кистей рук, атипичными расстройствами поверхностной и глубокой чувствительности (часто по монотипу). Нередко неврологические симптомы ограничиваются симптомами натяжения Нери, Дежерина, Ласега, Кернига, сухожильнокостничной гипер- или арефлексией, атаксией. Более тяжелая неврологическая ситуация наблюдается при аномальном динамическом или постоянном стенозе позвоночного канала, особенно если он сочетается с конституциональной узостью. Повышенная ранимость спинного мозга проявляется нейропраксией после легкой травмы и прогрессирующей миелопатией с синдромами амиотрофического бокового склероза, сирингомиелии, рассеянного склероза. Этому способствуют обычный для краниовертебральных аномалий цервикальный гиперлордоз, спондилоартроз, дегенеративный спондилолистез. Простая расщелина верхнешейных позвонков или задние полупозвонки с кифотической деформацией могут указывать на уровень аномального стеноза. Патология каудальной группы черепных нервов с элементами бульбарного пареза типична для выраженной базилярной импрессии. Известно сочетание аномалии Клиппеля-Фейля с врожденной глухотой и глазодвигательными нарушениями. Около 1/4 случаев краниовертебральных аномалий сопровождаются смещением миндалин мозжечка и каудальных отделов продолговатого мозга в верхние отделы позвоночного канала, расширение которого можно определить при анализе профильной спондилограммы. У некоторых больных развивается окклюзионная гидроцефалия, гидромиелия с атаксией, парезом рук с диссоциированным расстройством чувствительности по типу куртки. Данный симптомокомплекс обозначается как аномалия Арнольда-Киари. Обычно клинические симптомы представлены болью в затылке, слабостью в конечностях, шаткой походкой, онемением, парестезиями в руках, туловище, гипотрофиями мышц рук, поражением бульбарных черепных нервов на уровне большого затылочного отверстия. Любопытным клиническим феноменом у этих больных является провокация симптомов (боли в шее, затылке, парестезии, онемение половины тела, приступы внезапного падения, обморок) кашлем, чиханьем, смехом, натуживанием, пробами Вальсальвы, Нери, Дежерина, что обусловлено динамическим усилением компрессии цервикомедуллярных структур в момент внезапного повышения внутричерепного давления с ущемлением миндалин мозжечка в большом затылочном отверстии. Таким образом, краниовертебральные аномалии проявляются шейно-затылочным дискомфортом, дисфункцией V, VIII, IX - XII черепных нервов, корешковыми нарушениями, миелопатией (чаще с синдромом центрального повреждения спинного мозга), синдромом позвоночной артерии, транзиторными ишемическими атаками, инсультами и хронической вертебрально-базилярной недостаточностью, преходящими неврологическими симптомами цервикомедуллярного соединения в связи с нестабильностью или наличием аномалии Арнольда-Киари. Декомпенсация, как правило, провоцируется резкими движениями головы, кашлем, легкой травмой. Аномалии цервикоторакального перехода. Среди аномалий данной локализации наибольшее клиническое значение имеют гиперплазия поперечного отростка CVII и прикрепляющееся к нему дополнительное шейное ребро (рис. 34). Эта патология проявляется характерным внешним видом больного: покатые узкие плечи и сглаженные надключичные ямки («тюленья шея»). Аномалия может быть асимметричной. В надключичной ямке пальпируются костное образование, пульсирующая извитая позвоночная артерия; здесь же в ряде случаев образуется припухлость в результате лимфостаза (псевдоопухоль Ковтуновича).
Рис. 34. Шейные ребра: справа - костное рудиментарное ребро; слева - обызвествленный фиброзный тяж у верхушки поперечного отростка CVIII Неврологические осложнения шейных ребер обычно связаны с перегрузкой плечевого пояса, травмой, работой с вынужденным положением головы. Возникающая рефлекторная контрактура передней лестничной мышцы и других мышц шеи и плечевого пояса сопровождается тяжелыми ноющими, рвущими болями в шее и плечевом поясе. Синдром передней лестничной мышцы представлен ее напряжением, болезненностью при пальпации, фиксированным положением головы с наклоном вперед и в сторону поражения. Развивается туннельная невропатия нижнего первичного ствола плечевого сплетения с выраженными болями по всей руке, слабостью кисти, парестезиями, гипестезией по ульнарному краю кисти и предплечья. Сдавление подключичной артерии может проявляться синдромом Рейно, акропарестезиями, синдромом «мертвого» пальца. Кроме того, постоянная травматизация артерии приводит к формированию ее аневризмы. Костная патология часто сочетается с аномальным прикреплением лестничных мышц, атипичными отхождением и расположением позвоночной артерии, что является причиной ее сдавления, спазмирования и окклюзии. Следовательно, возникают предпосылки для синдрома позвоночной артерии, транзиторных ишемических атак, инсультов в вертебрально-базилярном бассейне, а также миело- или энцефалопатии. Аномалии торакального отдела позвоночника чаще представлены бабочковидными и клиновидными позвонками с деформациями типа кифоза или кифосколиоза. Часто встречаются множественные аномалии. Редкая патология - расщепление позвоночника с диастематомиелией, которая проявляется врожденным нижним парапарезом и тазовыми нарушениями. Более доброкачественным вариантом аномалии развития позвоночника и спинного мозга считается миелодисплазия с негрубым неврологическим и ортопедическим дефектом в виде деформаций стоп или легким парезом ног без заметного прогрессирования. Причиной серьезных неврологических осложнений, обусловленных сочетанием компрессии мозга и сосудистых нарушений в нем, является аномальный стеноз торакального позвоночного канала, особенно при его локализации в зоне рискованного кровоснабжения Т3 – Т7. Спинальный инсульт может возникнуть без видимой причины или после легкой травмы спины, на фоне снижения артериального давления. Возможен и хронический вариант повреждения мозга по типу миелопатии. Аномалии грудных позвонков с деформациями - источник хронических болей в грудной клетке, радикулопатии, нейродистрофических изменений в мышцах живота, псевдовисцеральных болей, а также фактор, способствующий развитию дистрофического процесса в шейном и поясничном отделах позвоночника. Аномалии люмбосакральной области. Аномалии развития пояснично-крестцового отдела позвоночника относятся к распространенной патологии человека (ее частота колеблется от 10 до 30 %). Наиболее часто встречаются расщепление дужки первого крестцового позвонка, переходный люмбосакральный позвонок (люмбализация или сакрализация), нарушение тропизма суставных отростков, реже - слияния верхнепоясничных позвонков, клиновидные и бабочковидные позвонки, полная расщелина крестца, аномальный спондилолистез, свободные (подвижные) поперечные отростки LI гиперплазия остистого отростка Lv с расщелиной дужки SI (рис. 35). Расщелины позвонков. Истинное расщепление дужек поясничных позвонков сопровождается локальными изменениями кожи (гипертрихоз, кожный ход), подкожной клетчатки, эпидуральных тканей. Клинически проявляется энурезом или более тяжелыми тазовыми нарушениями, двигательными, чувствительными и рефлекторными дефектами. В тяжелых случаях образуется спинномозговая грыжа. Передняя грыжа крестца - результат расщепления его передней поверхности; недержание мочи, кала, боли в крестце, промежности составляют основу клинического синдрома. Заднее незаращение крестца, даже полное, чаще всего протекает бессимптомно. Простую скрытую расщелину дужки первого крестцового позвонка нередко находят у детей и подростков (до 20 лет наличие дефекта дужки шириной 2 - 3 мм не является патологией). Клинически значима аномалия, представляющая собой сочетание незаращения дужек верхних крестцовых позвонков и гиперплазии остистого отростка LV, который при разгибании позвоночника внедряется в дефект крестцовой дужки и сдавливает каудальную цистерну с находящимися в ней корешками конского хвоста, что клинически про является болями в крестце и промежности, иногда с иррадиацией в ягодицу и ноги. Переходный люмбосакральный позвонок (синдром Бертолотти) имеет ряд вариантов. Типичным является сращение позвонка LV с крестцом и гиперплазированных поперечных отростков с крыльями подвздошной кости - полная сакрализация. Рис. 35. Варианты аномалий люмбосакрального перехода: а - переходный люмбосакральный позвонок с формированием ложного поперечно-крестцового сустава слева; б - переходный люмбосакральный позвонок с полным односторонним слиянием поперечного отростка с крестцом; в - полная задняя расщелина крестца; г - скрытая расщелина дужки SI; д - гиперплазия остистого отростка Lv с расщелиной крестца SI - SII (аномалии а и д часто сопровождаются болевым синдромом, аномалии б - г обычно клинически не выражены) Переходный диск может быть рудиментарным, располагающимся в центре слившихся тел позвонков (l - й тип), низким прямоугольной формы, покрытым костной капсулой (2 - й), низким без капсулы, симулирующим остеохондроз (З - й) и нормальным (4 - й тип). При l - м типе диска наблюдается костное слияние поперечных отростков, при других типах формируются ложные суставы с крестцом с одной или обеих сторон, один из поперечных отростков может быть свободным. Люмбоишиалгия отмечается у больных с асимметричной сакрализацией при 3 - 4-м типе диска с остаточной подвижностью в аномальном двигательном сегменте на стороне псевдоартроза. Определяется локальная болезненность в проекции ложного сустава с иррадиацией в ягодицу и вниз по ноге до коленного сустава. Боль усиливается при наклоне в сторону поражения и ротации позвоночника. Инъекция анестетика снимает болевой синдром. При наличии выраженных реактивных костнофиброзных разрастаний в области псевдоартроза может происходить стенозирование канала, в котором располагается передняя ветвь спинномозгового нерва L5. Ущемление последнего приводит к развитию радикулопатии на отдалении. Наличие аномального переходного позвонка способствует перегрузке и дистрофии вышерасположенного диска: именно здесь развивается нестабильность, формируются грыжи диска и дегенеративный стеноз с соответствующей клинической картиной. Переходный диск поражается дистрофическим процессом и является источником боли крайне редко. Нарушение тропизма - ориентации суставных отростков поясничных позвонков - заключается в асимметричном расположении пары фасеток суставов или в ориентации фасеток в верхне- и среднепоясничном отделах во фронтальной, а люмбосакральной пары фасеток - в сагиттальной плоскости. Сагиттальная ориентация фасеток способствует переднему смещению позвонка при дегенеративном спондилолистезе. Сочетание подобной аномалии тропизма с гипоплазией суставных отростков приводит к аномальному спондилолистезу LV. Фронтальное расположение плоскости суставов благоприятствует нестабильности с ретролистезом и раннему развитию спондилоартроза. Таким образом, у больных с аномалией тропизма чаще встречаются синдромы нестабильности и спондилоартралгии. Характерно хроническое, рецидивирующее течение заболевания с умеренно выраженным болевым синдромом и негрубыми мышечно-тоническими нарушениями. Неврологический дефицит наступает поздно при наличии дегенеративного или чаще комбинированного стеноза позвоночного или корешкового каналов. Синостозы, клиновидные, бабочковидные позвонки обычно наблюдаются в верхнепоясничном отделе и приводят к выраженной структурной деформации позвоночника и к раннему развитию остеохондроза, спондилоартроза в соседних нижерасположенных сегментах, которые и обусловливают рефлекторные, корешковые и нейродистрофические синдромы. На уровне синостоза нередко обнаруживается аномальный стеноз позвоночного и корешкового каналов. У ряда больных после легкой травмы поясницы длительно сохраняются локальные боли в верхнепоясничном отделе, резко усиливающиеся при глубокой паравертебральной пальпации. Рентгенография устанавливает наличие щели у основания поперечного отростка, что нередко расценивается как перелом. Устанавливается соответствующий диагноз с вытекающими отсюда социально-страховыми и юридическими последствиями. Контрольные снимки спустя многие месяцы не обнаруживают срастания поперечного отростка. Да оно и не может произойти, так как фактически в этом случае мы имеем дело с дополнительным поясничным ребром, а за линию «перелома» принимается реберно-позвоночный сустав. Изредка такая травма может осложниться вертеброгенной невропатией подвздошнопахового, бокового кожного или бедренно-полового нервов.
Дисплазии позвоночника В зависимости от того, на какой фазе формирования костной ткани произошла поломка, большинство специалистов подразделяют огромное множество дисплазий скелета на фиброзные, хрящевые и костные. Среди фиброзных дисплазий различают моно- и полиоссальные формы и дизостозы, если дисплазия приводит к грубым деформациям черепа, лица, ключиц. Хрящевые дисплазии различают относительно преимущественной локализации к зоне роста кости, выделяя эпифизарные, физарные и метафизарные формы. Существует целый ряд смешанных форм, которые обозначаются эпонимами. Некоторые из них, например синдром Моркио, относятся к определенному типу мукополисахаридозов по основному биохимическому дефекту. Здесь мы рассмотрим варианты костных дисплазий, при которых в той или иной мере в процесс вовлекается позвоночник. Сюда относятся: 1) полиоссальная и монолокальная (позвоночная) формы фиброзной дисплазии; 2) спондилодисплазия (болезнь Шейерманна - Мау); 3) спондилоэпифизарная дисплазия (болезнь Моркио); 4) деформирующая остеопатия (болезнь Педжета); 5) ахондроплазия; 6) гипохондроплазия; 7) экзостозная хондродисплазия; 8) врожденная ломкость костей; 9) генерализованный гиперостоз; 10) остеопойкилия; 11) мраморная болезнь. Характерными особенностями вертебрального синдрома при костных дисплазиях являются структурные деформации позвоночника с вовлечением нескольких соседних позвоночных двигательных сегментов и ограничением мобильности в них; отсутствие выраженных мышечно-тонических нарушений и локального болевого синдрома; хроническое течение с длительной компенсацией патологии; вовлечение в дистрофический процесс выше- или нижерасположенных отделов позвоночника в молодом возрасте с появлением неврологических симптомов, не соответствующих уровню дисплазий; повышенная ломкость костей; высокая частота патологических переломов. У больных с дисплазиями нередко обнаруживаются другие признаки дизрафического статуса, нарушение роста, изменение кожи, ногтей, деформация головы, лица, челюстей с аномальным ростом зубов, искривления, патологические переломы конечностей.
Фиброзная дисплазия Заболевание выделено Лихтенштейном (1938) как своеобразная аномалия развития костной ткани с торможением его на фиброзной стадии из группы остеодистрофий, к которой относятся, прежде всего, болезнь Реклингхаузена - паратиреоидная остеодистрофия и болезнь Педжета, деформирующая остеопатия. В отличие от прогрессирующего течения остеодистрофий патологическое развитие костной ткани при фиброзной дисплазии прекращается после синостозирования и остановки роста скелета. В дальнейшем анатомическое строение пораженного участка кости не изменяется, однако могут развиваться вторичные дистрофические, посттравматические и неопластические процессы, приводящие к срыву компенсации опорной функции и появлению неврологических осложнений. Поражение позвоночника наблюдается у каждого четвертого больного с полиоссальной формой заболевания, но может быть и изолированным с локализацией в одном позвонке (моноссальная форма) или с вовлечением в процесс нескольких тел и отростков смежных позвонков, чаще в пояснично-крестцовом отделе (монолокальная форма). Полиоссальная форма фиброзной дисплазии длительно протекает скрыто, но уже в юношеском возрасте проявляется деформацией ног, болями при ходьбе, нарушением походки. Рентгенологическое исследование обнаруживает очаги просветления, дугообразное искривление проксимальных отделов бедренных костей, чаще асимметричное. Могут выявляться такие же изменения в подвздошной, лонной и седалищной костях. Отмечаются скошенность таза, различная длина ног, варусная или вальгусная деформация коленного сустава. Наблюдается также очаговое или диффузное поражение костей голени, верхних конечностей, ключиц, ребер, позвоночника, черепа, лопаток. Моноссальная и монолокальная фиброзная дисплазия. Типичная локализация изолированных форм фиброзной дисплазии - ключица, ребра и позвоночник. Характерно сочетание диффузных и очаговых структурных изменений. Ребро поражается в среднем или в заднем отрезке, ключица - в среднем и медиальном отделах. Кость увеличивается в объеме в 2 - 3 раза, на фоне уплотнения определяются продольные очаги просветления груботрабекулярной структуры. Грубая деформация возникает при монолокальном поражении позвоночника, если в процесс вовлекаются несколько соседних позвонков с аномалией тел, дужек и отростков. Образуются узлы фиброзной ткани, перекрывающие детали позвонков, с трудом прослеживаются замыкательные пластинки. В других случаях в телах определяются отдельные очаги просветления или вздутие ограничивается остистым или поперечным отростком. При полиоссальной фиброзной дисплазии может обнаруживаться множественное поражение позвонков различных уровней, чаще грудного, поясничного, реже шейного отдела позвоночника. Возможны метамерные аномалии с повреждением позвонка и соответствующего ребра, ключицы, лопатки или грудины. Изменения в нижнепоясничных позвонках в половине случаев сочетаются с фиброзной аномалией крестца. Наиболее распространенной формой сочетанной фиброзной дисплазии является синдром Олбрайта (1937), который представлен триадой симптомов: распространенное поражение костей черепа и скелета; множественные пигментные пятна на коже туловища, бедер; раннее половое созревание. Заболевание чаще встречается у женщин и может дополняться избыточным отложением жира на бедрах, ягодицах, низкорослостью, сахарным диабетом, тиреотоксикозом. Клинические проявления фиброзной дисплазии зависят от тяжести, распространенности и локализации патологических очагов в костной ткани. Тяжелые ранние, «врожденные» формы фиброзной дисплазии уже в первые годы жизни приводят к грубой ангуляции голени, деформации бедер, коленных суставов, черепа, лица. Частые патологические переломы при незначительных перегрузках, боли, нарастающие искривления ног приводят к инвалидности уже в раннем детстве. Однако более типично скрытое течение заболевания с медленно нарастающей деформацией той или иной кости, локальными болями в зоне дисплазии, которые связаны с раздражением болевых окончаний в надкостнице, кортикальном слое позвонка, капсулах суставов, связках, твердой мозговой оболочке увеличивающимся в размерах фиброзным узлом. Боль может также возникать при надломах кости, поднадкостничных кровоизлияниях от минимальных механических нагрузок. Следующий этап болезни характеризуется ранним присоединением дистрофических нарушений в тазобедренных суставах и позвоночнике. Пораженные дисплазией позвонки уплощаются неравномерно, часто одна из соседних поверхностей пары позвонков приобретает выпуклую, другая - вогнутую форму. Прогрессирующее искривление позвоночника сопровождается дистрофическими изменениями в дисках и суставах соседних сегментов и в отдаленных отделах позвоночного столба. Создаются условия для развития комбинированного диспластически-дистрофического стеноза позвоночного и корешковых каналов. Ситуация ухудшается по мере присоединения патологических, нередко множественных, переломов позвонков. Компрессия возникает остро в результате легкой травмы позвоночника после падения с небольшой высоты или прыжка на ноги, при падении на ягодицы или нарастает хронически под влиянием физиологических нагрузок. Переломы чаще возникают в нижнегрудных и верхних поясничных позвонках. Нарастает кифосколиоз, туловище укорачивается. Патологический перелом дуги в некоторых случаях приводит к спондилолистезу. Умеренные местные боли в позвоночнике становятся постоянными на третьем десятилетии жизни, они усиливаются при занятиях физкультурой, дополнительной физической нагрузке. Появление парестезии, иррадиации болей в ноги указывает на поражение корешков, которое может быть множественным и многоуровневым. Ограничение подвижности позвоночника в некоторых случаях сочетается с нестабильностью в наиболее пораженном дисплазией позвоночном сегменте. При сочетании с динамическим стенозом позвоночного канала нестабильность сопровождается выраженным болевым синдромом и неврологическим дефицитом. Компрессионно-ишемическое повреждение спинного мозга на шейном и грудном уровне обусловлено моно- или полисегментарным диспластическим стенозом. Изредка возникает комбинированный стеноз за счет диффузного выпячивания или грыжи диска в области аномального сужения позвоночного канала. Синдром позвоночной артерии, транзиторные ишемические атаки, хроническая вертебрально-базилярная недостаточность могут быть следствием дисплазии шейных позвонков, краниоспинального перехода, основания черепа, особенно в области задней черепной ямки. Множественное поражение ребер при полиоссальной форме фиброзной дисплазии, как правило, преобладает на стороне более искривленного бедра, часто комбинируется с метамерной дисплазией позвоночника и проявляется компрессией корешков и межреберных нервов. В тяжелых случаях такая патология может значительно нарушать акт дыхания и приводить к гипофункции легкого. Диспластическое вздутие ключицы и первого ребра приводит к сдавлению нижнего плечевого сплетения и подключичных сосудов. Поражение позвоночника дисплазией и выраженные вторичные дистрофические изменения в нем, а также в мышечно-связочном аппарате конечностей, особенно в опорной ноге, создают предпосылки к проявлению многоуровневых радикулоневропатий и изолированных туннельных синдромов. Фиброзная дисплазия крыла подвздошной кости сопровождается реберно-подвздошным синдромом, компрессией подвздошно-пахового, бедренно-полового или чаще бокового кожного нерва бедра; лонной поражением бедренного или запирательного нерва, седалищной - невропатией седалищного нерва.
Спондилодисплазия (болезнь Шейерманна-Мау) В 1920 г. Шейерманн описал юношеский кифоз в качестве самостоятельного заболевания. В настоящее время данную патологию относят к эпифизарным дисплазиям с преимущественным поражением позвоночника. Болезнь возникает в возрасте 10 - 16 лет на фоне врожденной неполноценности хондрогенеза, эндокринно-обменной перестройки организма под воздействием микротравматизации. Местом первичного поражения являются зоны роста хряща в замыкательных пластинках тел позвонков. Рентгенологическая картина представлена вначале неровностью и нарушением структуры площадок тел позвонков, задержкой образования, отслоением и деформацией апофизов. Позже позвонки принимают клиновидную форму, уплощаются. Формируются множественные грыжи Шморля. Высота дисков постепенно снижается. Развивается кифоз в нижнегрудном отделе позвоночника или уплощается поясничный лордоз при низкой локализации процесса. Выраженность морфологических изменений и распространенность дисплазии позвонков варьируют в больших пределах. Заболевание широко распространено в популяции, чаще встречается у мальчиков. Среди подростков, страдающих хронической торакалгией или люмбалгией с умеренно выраженным болевым синдромом и кифосколиозом грудного отдела, спондилография выявляет признаки болезни Шейерманна в большинстве случаев. Распространенный «остеохондроз» взрослых с корешковыми болями, торакалгией, люмбалгией и псевдовисцералгиями нередко является исходом спондилодисплазии. Неврологические про явления спондилодисплазии в большой степени зависят от локализации поражения: около 2/3 случаев приходится на грудной и 1/3 - на тораколюмбальный и поясничный отделы. В течение заболевания можно условно выделить латентный период (8 - 14 лет), ранние (в возрасте 15 - 20 лет) и поздние (старше 25 лет) неврологические осложнения. Первый, латентный, период можно назвать ортопедическим. Обычно у подростков жалоб нет или же их беспокоят небольшие местные боли в спине после физической нагрузки, бега. Во время профосмотра обнаруживается кифоз грудного отдела или плоская спина со сглаженным поясничным лордозом и ограничение подвижности позвоночника. Подросток при наклоне вперед не может достать ноги вытянутыми руками, грудной кифоз не исчезает в положении максимального разгибания. Спондилография подтверждает диагноз. Ранние неврологические проявления независимо от уровня вертебральной патологии представлены в большинстве случаев хронической рецидивирующей люмбалгией, реже торакальная форма сопровождается болями в грудной клетке, миофасциальными болями, чаще в мышцах живота. Изредка наблюдаются симпаталгии, висцералгии. Выраженный кифоз у подростков, особенно при высокой торакальной форме в сочетании с конституциональной узостью позвоночного канала, может привести к острой или подострой компрессии спинного мозга на уровне вершины искривления в результате изменений в костно-связочном аппарате или грыжи диска. Часто минимальная травма (например, прыжок с небольшой высоты) приводит к появлению клинической картины поперечного поражения спинного мозга. Процесс, как правило, частично обратим после хирургического или консервативного лечения. Поздние осложнения наблюдаются в зрелом возрасте и связаны с быстрым прогрессированием вторичного дистрофического процесса в позвоночнике с преимущественным развитием остеохондроза и грыж нижних поясничных дисков, деформирующего спондилеза и оссифицирующего лигаментоза в грудном и фиксированного гиперлордоза, спондилоартроза в шейном отделах позвоночника. У большинства больных отмечаются пояснично-крестцовый радикулярный синдром и миофасциальные боли, реже туннельные невропатии в нижнем квадранте тела. С несколько меньшей частотой встречаются торакалгии, абдоминалгии, цервикалгии и корешковые синдромы шейной и грудной локализации. В пожилом возрасте развивается хроническая прогрессирующая торакальная миелопатия, которая связана с последствиями спондилодисплазии с грубой деформацией позвонков, выраженными переднебоковыми остеофитами, обызвествлением передней продольной связки, множественными выпучиваниями дисков, спондилоартрозом со стенозом межпозвоночных отверстий. При этом в подавляющем большинстве случаев имеется выраженный атеросклероз аорты и ее ветвей. В этой ситуации ведущим является сосудистый фактор, обусловленный перегибами, окклюзией корешковых артерий и вен. Цервикальная миелопатия развивается на третьем-четвертом десятилетии жизни. Она обусловлена дисгемическими нарушениями в результате динамической микротравматизации спинного мозга и его сосудов в суженном гиперлордозированном цервикальном канале и в результате множественного стеноза межпозвоночных отверстий спондилоартротическими фиброзно-костными разрастаниями. Миелопатия чаще имеет прогредиентно-ремиттирующее течение с преобладанием корешково-пирамидного синдрома. Синдром позвоночной артерии, церебральные сосудистые нарушения и нейродистрофические синдромы верхнего квадранта не редки в этой ситуации. Возможны случаи многоуровневых радикулоневропатий.
Спондилоэпифизарная дисплазия (болезнь Моркио) В настоящее время относится к IV типу мукополисахаридоза и характеризуется нарушениями энхондрального окостенения в местах формирования кости из первичных хрящевых зачатков в позвоночнике и эпифизах трубчатых костей. Кроме того, у больных могут наблюдаться кардиопатия, миопатия, паховые грыжи, ранняя катаракта. Заболевание передается по наследству по доминантному или рецессивному типу. Тяжелые формы проявляются в первые годы жизни грубыми деформациями скелета и задержкой интеллектуального развития. В более легких случаях первые симптомы появляются в школьном возрасте, отмечаются затруднение походки из-за туго подвижности тазобедренных суставов, укорочение туловища, кифозирование позвоночника, деформации таза, стоп. Типичные изменения обнаруживаются в телах позвонков: дужки и отростки интактны или несколько утолщены. Снижена высота тел позвонков, часто отсутствуют точки окостенения в апофизах передних краев тел, что придает им особую форму, напоминающую фляжку, направленную горлышком вперед, которая обозначается в литературе термином «центральный язык». Может также возникать ступенькообразная деформация тела, похожая на башмачок. Полное отсутствие передней точки окостенения в теле является причиной образования заднего клиновидного позвонка, чаще на уровне TXII, LI, LII, что приводит к выраженному углообразному кифозу. Платиспондилия (типичная для болезни деформация позвонков) наиболее выражена в нижнегрудном и верхнепоясничном отделах; возникающий в этом месте кифоз компенсируется люмбальным и цервикальным гиперлордозом. Нередко обнаруживается аномалия зубовидного отростка в виде его гипоплазии, отсутствия или свободной зубовидной кости, что может приводить к нестабильности в атлантоаксиальном сочленении, особенно после небольшой травмы. Деформация эпифизов трубчатых костей представлена их уплощением и расширением. Грубее поражаются тазобедренные суставы. Грибовидная головка бедренной кости внедряется в углубленную вертлужную впадину, шейка бедра укорачивается. Поражение суставов двустороннее, в результате чего уменьшается поперечник таза. Уплощение эпифизов бедренной и большеберцовой кости, сглаживание межмыщелковых бугорков сопровождаются специфической деформацией коленных суставов. Типичен дольчатый надколенник. Поражение голеностопного сустава обусловливает неправильную установку стопы. Эпифизы костей рук изменяются незначительно. Возникающие при заболевании искривления позвоночника и суставов способствуют раннему развитию грубого вторичного артроза, спондилоартроза и остеохондроза пояснично-крестцового отдела позвоночника, диспластически-дегенеративного стеноза позвоночного канала. Неврологические про явления спондилоэпифизарной дисплазии в подростковом возрасте представлены торакалгией и люмбалгией; у больных с грубым кифозом и стенозом на уровне тораколюмбального перехода возникают условия для компрессии каудального отдела спинного мозга, которые нередко реализуются после легкой травмы позвоночника, при этом развиваются вялые парезы ног вследствие поражения поясничного утолщения или синдром конуса-эпиконуса. Хроническое нарушение кровообращения спинного мозга может проявляться неврогенной перемежающейся хромотой, преходящими тазовыми нарушениями. Нередко у детей отмечается толерантный к терапии энурез. В молодом возрасте более половины больных страдают пояснично-крестцовым радикулитом, рецидивирующей люмбоишиалгией. В 1/3 случаев наблюдаются рефлекторные и корешковые синдромы шейного и грудного уровней. Цервикальная и торакальная миелопатия, нарушения кровообращения в вертебробазилярном бассейне, туннельные невропатии ног (малоберцового нерва, синдром тарзального канала) развиваются у больных старше 40 лет. Нестабильность на уровне СI – CII проявляется преходящими корданными болями, слабостью в руках и ногах, изредка после травмы возникает поперечное поражение спинного мозга с тетраплегией.
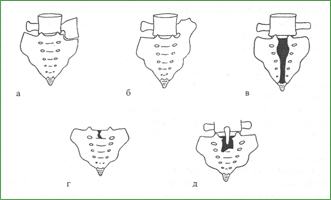
Деформирующая остеопатия (болезнь Педжета) Болезнь Педжета представляет собой довольно распространенное заболевание костной ткани, возникающее в зрелом возрасте и характеризующееся патологической перестройкой ткани одной или нескольких костей скелета и прогрессирующим течением с выраженными деформациями пораженной кости. Суть заболевания заключается в извращении нормальной жизнедеятельности костной ткани в сторону усиления остеолитического процесса и появления на месте нормальной кости фиброретикулярной, затем неполноценной фиброзно-костной ткани, что приводит к утолщению, искривлению, патологическим переломам. Кроме кости в процесс закономерно вовлекаются мягкие ткани, диски, связки, суставные хрящи, мышцы и сухожилия в области поражения. Позвоночник поражается преимущественно в нижнегрудном и поясничном отделах, реже вовлекается верхнешейный отдел, чаще изменения касаются двух-трех соседних позвонков, возможны моноссальные формы, полной генерализации патологического процесса не бывает (рис. 36).
Рис. 36. Болезнь Педжета с поражением нижних шейных позвонков. Клинически - хроническая боль в шее, цервикальная миелопатия Вначале очаг остеолиза появляется в любой части тела или дужки позвонка и ее отростков. Фиброзные массы проникают через кортикальный слой и по мере нарастания процесса оссификации формируют перивертебральные наслоения, которые по периферии тела позвонка создают подобие «рамы». В некоторых случаях половина или все тело представляется уплотненным, увеличенным в переднезаднем направлении; утолщаются дужки, суставные отростки, что вызывает сужение межпозвоночных отростков и позвоночного канала. Остатки собственно тела позвонка сплющиваются; через дефект в замыкательной пластинке происходит взаимопроникновение вещества диска и патологической фиброзной ткани, что со временем превращает соседние позвонки в единую фиброзно-костную массу, которая дополняется сращениями измененной продольной связки или капсул суставов. Сформированный при деформирующей остеопатии блок позвонков не является прочным образованием, он не выдерживает даже умеренной нагрузки, подвержен патологическим переломам с дальнейшим нарастанием искривления позвоночника и, выключая в функциональном отношении несколько двигательных сегментов, способствует перегрузке и преждевременному дистрофическому поражению соседних отделов позвоночника. Полиоссальное поражение нижнепоясничного отдела приводит к его кифозированию. Клиновидно деформированные тела позвонков блокируются. Грубоволокнистые костные тяжи соединяют остистые и поперечные отростки, переходят на крестец, могут облитерировать крестцово-подвздошное сочленение. Туловище укорочено, поясничный отдел позвоночника фиксирован, слившиеся между собой остистые отростки образуют горб. Попытка проведения люмбальной пункции у таких больных не удается из-за сращения дужек между собой. Согбенная поза приводит к компенсаторному гиперлордозированию шейного отдела позвоночника, где развивается спондилоартроз. Деформирующая остеопатия нижнегрудного и верхнепоясничного отделов вызывает кифозирование на уровне повреждения и выраженное гиперлордозирование нижнепоясничного отдела с остеохондрозом и нестабильностью в люмбосакральном переходе. Выраженный горб в среднегрудном отделе сочетается с задним переразгибанием в цервикальном и люмбальном отделах. В этих случаях в зону кифоза входят чаще три-четыре измененных позвонка. Нередко отмечается стенозирование торакального позвоночного канала. Образование блока из нижнешейных позвонков ликвидирует цервикальный лордоз и сопровождается гипермобильностью верхнешейных сегментов. Типичная перестройка обнаруживается при деформирующей остеопатии осевого позвонка. Тело и зубовидный отросток утолщаются, располагаются высоко в области затылочного отверстия, вызывая его деформацию и стенозирование. Обычно в этих случаях имеется также характерная картина базилярной импрессии с уплощением блюменбахова ската и грибовидным углублением задней черепной ямы, дно которой располагается ниже позвонка CII' Утолщение свода и провисание височных ям с приподнятием верхушек пирамид придает черепу своеобразную форму гриба на краниограмме в прямой проекции. При оценке неврологических синдромов болезни Педжета следует учитывать большую частоту поражений таза, которые могут захватывать половину или все его кости и часто сопровождаются значительными деформациями с асимметрией, сужениями полости малого таза, запирательного и седалищного отверстий. Нередко в процесс вовлекаются крестцово-подвздошные сочленения, что приводит к их облитерации. Тазобедренные суставы остаются интактными. Поражение трубчатых костей захватывает часть диафиза и эпифиз, перестройка структуры проходит стадию гомогенного просветления со вздутием кортикального слоя, затем рисунок кости становится ячеистым, груботрабекулярным и, наконец, гомогенно-уплотненным. Кости ног при болезни Педжета О-образно искривляются. Патологические переломы встречаются в 3 - 4 % случаев. В пожилом возрасте почти у 30 % больных происходит озлокачествление процесса (развивается сарркоматозное перерождение), иногда это случается спустя несколько месяцев после травмы. Неврологические осложнения деформирующей остеопатии позвоночника разнообразны и отмечаются в той или иной мере у всех больных. Они зависят от локализации, распространенности поражения, выраженности стеноза позвоночного канала и деформации позвоночного столба, сопутствующего дистрофического процесса в компенсаторно перегруженных соседних двигательных сегментах, изменений в мышцах, сухожилиях и связках. Процесс в нижних поясничных позвонках часто проявляется хронической люмбалгией, сакралгией, люмбоишиалгией. Корешковые синдромы и компрессия конского хвоста развиваются в случае выраженного стеноза позвоночного канала в сочетании с антеролистезом позвонков LIII, LIV и при циркулярном сужении дурального мешка фиброзными массами у больных с моноссальным поражением. В поздней стадии кифозирования и фиксации поясничного отдела позвоночника с наклоном туловища вперед больных часто беспокоят боли в шее, иногда развива- При грудопоясничной деформации корешковые синдромы нередко появляются выше уровня поражения в торакальном отделе или ниже; чаще встречается поражение нижнепоясничных и первого сакрального корешков, что связано с вторичным остеохондрозом, спондилоартрозом и нестабильностью в соответствующих сегментах позвоночника. Диспластический стеноз позвоночного канала на этом уровне приводит к компрессионноишемическому поражению поясничного утолщения и конуса-эпиконуса с парезами ног и тазовыми нарушениями. В большинстве случаев отмечается негрубая клиническая картина с элементами перемежающейся хромоты спинного мозга, хроническое рецидивирующее течение. Для тяжелой остеопатии в верхнем или среднем торакальном отделе типично подострое или острое развитие спинальных осложнений в связи с небольшой травмой позвоночника или переноской тяжестей. Сдавление, тракция, ишемия мозга возникают, как правило, на вершине горба, в месте наибольшего сужения канала позвоночника и фиксации спинного мозга. Цервикальная миелопатия с предшествующим длительным шейным болевым синдромом, рецидивирующая радикулопатия, синдром позвоночной артерии, транзиторные ишемические атаки в вертебробазилярном бассейне - частые проявления поражения болезнью Педжета шейных позвонков. Деформация зубовидного отростка в сочетании с базилярной импрессией или стенозом большого затылочного отверстия - потенциально опасная клиническая ситуация с угрозой развития тетраплегии, травмы продолговатого мозга с летальным исходом или базилярного инсульта. Чаще при этом, однако, отмечаются легкие признаки пирамидной недостаточности, парезы рук, негрубая атаксия. Срыв компенсации нередко провоцируется легкой травмой черепа или позвоночника. При полиоссальной форме заболевания деформация позвоночника, крестца, укорочение, асимметрия ног, периоссальные наслоения с изменениями в связках, сухожилиях и мышцах создают условия для разнообразных миофасциальных синдромов в связи с перегрузкой определенных мышечных групп и туннельных невропатий в области пораженной кости или на отдалении. У некоторых больных могут наблюдаться множественные и многоуровневые радикулоневропатии.
Ахондроплазия Наследственное заболевание, которое проявляется уже на 3 - 4-й нед эмбрионального развития извращением хондрогенеза в зонах физарного росткового хряща с торможением роста костей в длину. Больные ахондроплазией - карлики с непропорционально большой головой и выступающим лбом, небольшим седловидным носом, коротким туловищем, выпяченным вперед животом и выступающими кзади ягодицами, с маленькими О-образно искривленными ножками и ручками, квадратными кистями и стопами. Внешний вид больных настолько характерен, что диагноз ставится на расстоянии. Спондилография выявляет резкое усиление физиологических изгибов позвоночного столба, негрубый S-образный сколиоз. Тела позвонков в боковой проекции имеют кубовидную форму, переднезадний диаметр позвоночного канала меньше 10 мм. В зоне тораколюмбального перехода нередко выявляются один-два задних клиновидных позвонка, формирующих вершину кифоза. В поясничном отделе позвоночника на рентгенограмме в прямой проекции обнаруживается прогрессирующее уменьшение межножкового расстояния - симптом дуг, который считается патогномоничным для данного заболевания и отражает сопутствующий ахондроплазии диспластический абсолютный стеноз поясничного позвоночного канала. Патология позвоночника в связи с малой массой тела и образом жизни больных редко усугубляется дистрофическим процессом и в большинстве случаев длительно компенсирована. Редкие неврологические осложнения представлены люмбалгией, синдромом каудогенной перемежающейся хромоты, поясничной миелопатией, полирадикулярным синдромом в связи с люмбальным стенозом.
Гипохондроплазия В отличие от ахондроплазии заболевание обнаруживается по мере роста ребенка, проявляется укорочением и искривлением ног; руки и кисти практически не изменены. Грудная клетка широкая, спина плоская, поясничный гиперлордоз выражен незначительно. Люди, страдающие гипохондроплазией, низкорослые, но не карлики; черты лица у них мало изменены. Характерна валкая походка, умеренная разболтанность суставов. Люмбалгия и пояснично-крестцовые радикулопатии обусловлены ранним развитием остеохондроза с нестабильностью в нижнепоясничном отделе позвоночника в сочетании с относительным стенозом позвоночного канала, иногда возникает клинически актуальный дегенеративный спондилолистез.
Экзостозная хондродисплазия Множественные экзостозы - наиболее распространенный вариант хрящевых дисплазий. Заболевание наследуется по аутосомно-доминантному типу. Суть его заключается в избыточном развитии физарного хряща с его выбросом за край развивающейся кости, образованием вначале хрящевого, а позже костного выроста. Размеры и количество экзостозов значительно варьируют. Несколько чаще болеют мужчины. Крупные экзостозы сопровождаются укорочением и деформациями костей; располагаясь близ суставов, они нередко сдавливают сосудисто-нервный пучок и, таким образом, являются причиной компрессионно-ишемических невропатий. Синдром запястного канала наблюдается при деформациях лучезапястного сустава у больных с экзостозной дисплазией дистальных отделов локтевой или лучевой кости. Экзостозы бедренной кости в верхнем отделе подколенной ямки, головки малоберцовой и метафиза большеберцовой кости вызывают компрессию малоберцового и большеберцового нерва. Костно-хрящевые разрастания на гребне подвздошной кости повреждают наружный кожный нерв бедра. Экзостозная деформация локтевого сустава приводит к невропатии локтевого или срединного нерва на этом уровне. Экзостозы могут иметь самую разную форму; они располагаются на ножке или на плоском основании, утолщают и деформируют метафиз бедренной, большеберцовой или малоберцовой кости. Местные осложнения представлены переломом ножки экзостоза, реактивными травматическими серозными или гнойными бурситами, изредка наступает саркоматозная дегенерация. В позвоночнике экзостозы чаще всего располагаются у основания дужки или ее отростков. Рост в сторону позвоночного канала вызывает хроническую компрессию спинного мозга. В большинстве случаев это наблюдается на уровне шейного отдела.
Врожденная ломкость костей Заболевание относится к наследственным коллагенопатиям. Нарушение периостального и эндостального костеобразования приводит к истончению и тяжелому остеопорозу костей скелета («стеклянные кости» в рентгеновском изображении). Характерна триада симптомов: множественные переломы костей, голубые склеры и тугоухость. Ранняя форма заканчивается летальным исходом в первые месяцы жизни. При поздней форме переломы возникают в детском и подростковом возрасте и прекращаются после завершения полового созревания. Диаметр трубчатых костей в диафизе резко уменьшен, кортикальный слой едва прослеживается, определяется варусная деформация костей ног. Кости черепа истончены, паротичны, между швами имеются множественные вставочные косточки. Череп круглой формы нависает над позвоночником из-за развития базилярной импрессии. Распространенный остеопороз позвоночника представлен прозрачными двояковогнутыми телами позвонков. Патологические компрессионные переломы чаще выявляются в нижнегрудном или верхнепоясничном отделе, здесь же образуется кифоз, гиперлордозируются нижнепоясничный и шейный отделы позвоночника. Резко выраженная слабость мышечно-связочного аппарата приводит к нестабильности позвоночника, подвывихам, разболтанности суставов. Второй после множественных переломов признак несовершенного остеогенеза - голубизна склер, которая является следствием их истончения и просвечивания сосудистой оболочки, третий - тугоухость (результат отосклероза), которая прогрессирует иногда до полной глухоты. Кариес, ломкость ногтей, сухость кожи и раннее облысение дополняют клиническую картину. Невропатолог сталкивается с врожденной ломкостью костей при возникновении осложнений в связи с компрессионными переломами позвоночника. Люмбалгия, торакалгия или синдром нестабильности могут наблюдаться при данном заболевании. Несовершенный остеогенез - одна из причин базилярной импрессии с патологией каудальной группы черепных нервов, мозжечка, продолговатого мозга, краниоспинального перехода.
Генерализованный гиперостоз Заболевание в известной мере противоположно врожденной ломкости костей. Усиление периостального и эностального костеобразования с первых лет жизни приводит к значительному (иногда в 2 раза и больше) расширению диафизов длинных трубчатых костей, утолщаются также седалищные и лобковые кости, ребра, дуги и отростки позвонков, ключицы. В позвонках и ребрах изменена структура кости, которая становится груботрабекулярной, уплотняются балки, несущие наибольшую нагрузку. Утолщение костей прогрессирует с возрастом и изредка приводит к развитию стеноза корешковых и позвоночного каналов, сужению костно-мышечных туннелей с компрессией соответствующих нервно-сосудистых структур. Встречаются запирательная и седалищная невропатии, реберно-ключичный синдром с нижней плексопатией, межреберная невропатия, реже наблюдаются сдавления корешков и спинного мозга.
Остеопойкилия Заболевание характеризуется наличием множественных фокусов компактной кости в губчатом веществе в местах пересечения трабекул или близ их соединения с корковым слоем кости. Излюбленная локализация очагов - кисти, стопы, таз, головки бедренных и плечевых костей, реже поражаются кости черепа, позвонки, ребра, ключицы. Типичный пестрый рисунок костей за счет круглых и полосчатых очагов склероза на рентгенограммах позволяет легко установить диагноз. Описаны случаи сочетания остеопойкилии с системным узелковым поражением кожи, ладонно-подошвенным гиперкератозом. Имеются указания на возможность хронического локального болевого синдрома (люмбалгия, цервикалгия, торакалгия, артралгия).
Мраморная болезнь Генерализованное поражение скелета, представленное триадой симптомов: остеосклерозом, патологическими переломами костей и облитерацией полости костного мозга с нарушением гемопоэза. Избыточная пролиферация компактного костного вещества при замедленной его резорбции стирает грань между корковым и губчатым слоями кости, она становится плотной, твердой, но ломкой. На рентгенограммах определяется диффузное утолщение коркового слоя, теряется нормальный трабекулярный рисунок кости, пораженные участки имеют слоистое строение. У тел позвонков типичное трехслойное строение: резко расширены и уплотнены замыкательные пластинки, центр тела просветлен. Утолщены дуги и отростки позвонков. В черепе изменения преобладают в костях основания, снижена пневматизация придаточных пазух носа. Утолщение костей приводит к сужению отверстий черепных нервов, что может вызывать их компрессию, чаще развивается невропатия зрительных, тройничных и слуховых нервов. Патологические переломы наступают чаще у взрослых, обычная их локализация - шейка бедра и тела позвонков тораколюмбального перехода. Нарушения кроветворения сопровождаются эритропенией, пойкилоцитозом, появлением нормобластов, сдвигом лейкоцитарной формулы влево. Развивается гепато- и спленомегалия. Неврологические про явления кроме поражения черепных нервов могут быть представлены стенозом поясничного позвоночного канала, радикулярными симптомами. Переломы позвонков приводят к компрессии спинного мозга и его корешков. Рано развивается остеохондроз поясничных дисков с их диффузным выпячиванием, сдавлением конского хвоста, что связано, как правило, с комбинированным стенозом поясничного позвоночного канала. Поражения на других уровнях позвоночного столба наблюдаются лишь в единичных случаях. |