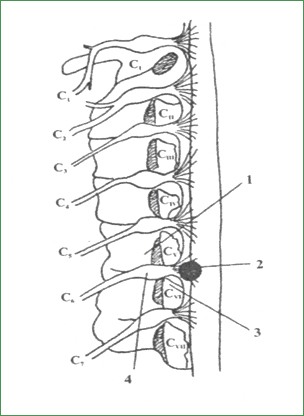
Клинические синдромы заднебоковых грыж дисковГрыжи шейных дисков Клиническая картина грыж шейных дисков во многом зависит от уровня поражения, направления смещения выпавшего секвестра, анатомических особенностей шейного отдела позвоночника и в первую очередь от глубины позвоночного канала. Срединные грыжи шейных межпозвоночных дисков вызывают компрессию вентральной поверхности спинного мозга и расположенной здесь передней спинальной артерии. Наиболее часто срединное выпадение диска наблюдается на уровне СV - СVI (около 50 %), СIII – СIV (25 % случаев), далее следуют по убывающей частоте уровни Клиническая картина в хронической стадии весьма полиморфна и трудноотличима от таковой при сдавлении спинного мозга задними остеофитами тел позвонков в условиях стеноза позвоночного канала. Поэтому диагностический ключ к грыже диска следует искать в анамнезе. Как правило, удается выяснить, что первые симптомы появились после неловкого движения, наклона вперед, во время рубки дров, поднятия тяжести. Больные в этот момент ощущают боль, прострел, чувство прохождения тока вдоль позвоночника, в руки и ноги, покалывание, онемение в руках. Дальнейшее течение болезни может быть различным. В легких случаях при наличии достаточной глубины позвоночного канала клинические проявления ограничиваются цервикалгией, оживлением сухожильно-надкостничных рефлексов. При значительном пролабировании секвестров диска в канал подостро развивается синдром псевдомиелополирадикулоневрита. Преобладает болевой синдром с локализацией боли в шейно-грудном отделе позвоночника, в руках и ногах. Боли усиливаются при движениях, наклоне и разгибании головы. Отмечаются парестезии, термические дизестезии, снижение глубокой чувствительности в пальцах рук. Снижена вибрационная чувствительность в ногах. Умеренно выражены симптомы Нери, Ласега-Кернига. Сохранены сухожильно-надкостничные рефлексы. В половине случаев отмечаются патологические стопные знаки, тазовые нарушения. Течение, как правило, регрессирующее. Однако в 1/4 наблюдений возможны рецидивы заболевания, развивается стойкий болевой синдром с негрубыми мозаичными сенсорными и двигательными симптомами выпадений. Такая картина заболевания обусловлена реактивным эпидуритом, арахноидитом спинного мозга. Синдром рассеянного склероза проявляется слабостью и скованностью в ногах с наличием гиперрефлексии, клонусов, патологических кистевых и стопных знаков, отсутствием или снижением брюшных рефлексов. Поверхностные виды чувствительности сохранены, снижена вибрационная чувствительность в ногах. В большинстве случаев у больных определяется или имеется в анамнезе симптом Лермитта, парестезии в руках. В 1/3 случаев обнаруживается горизонтальный нистагм. Течение ремитирующее, через несколько месяцев или лет присоединяются парезы рук, негрубые тазовые нарушения, атаксия. Этот вариант характерен для высокой локализации грыжи - на уровне двигательных сегментов CIII – CIV и CII - CIII - в сочетании со стенозом позвоночного канала и гиперлордозом. Таким образом, в ранней стадии синдром срединной грыжи шейного диска представлен цервикалгией, симптомом Лермитта, парестезиями в конечностях, пирамидной недостаточностью, тетрапарезом, нарушениями глубокой и вибрационной чувствительности. Условно можно выделить синдром псевдомиелополирадикулоневрита, который чаще развивается при срединных грыжах нижнего шейного уровня (преимущественно СV – CVI) в условиях достаточной вместимости позвоночного канала, и синдром рассеянного склероза при локализации грыжи в среднем шейном уровне (чаще CII – CIV) в сочетании со стенозом позвоночного канала. Для срединных грыж характерно симметричное или асимметричное двустороннее поражение. Исходом заболевания могут быть выздоровление (такие случаи чаще всего правильно не диагностируются) или прогрессирование в миелопатию, спинальный арахноидит с разнообразными синдромами спинального поражения, имитирующими рассеянный склероз, сирингомиелию, боковой амиотрофический склероз, фуникулярный миелоз, спиноцеребеллярные дегенерации, опухоль спинного мозга. Парамедианные грыжи чаще представлены корешково-пирамидным синдромом. В анамнезе у больных, как правило, имеются указания на шейные прострелы и рецидивирующую цервикобрахиалгию. Во время очередного обострения болевого синдрома присоединяется пара- или гемипарез, иногда развивается типичный или обратный синдром Броун-Секара. В большинстве случаев имеются двусторонние патологические стопные знаки. Радикулярный синдром на стороне выпадения диска выражен нечетко, часто представлен лишь снижением или выпадением соответствующего рефлекса, болью, парестезиями, небольшими участками гипестезии в зоне автономной иннервации. Умеренно ограничен объем движений в шейном отделе позвоночника. В 1/3случаев наблюдается подострое прогрессирование заболевания с появлением амиотрофий рук, нарастанием нижнего парапареза, который, однако, длительное время остается асимметричным. При отсутствии слабости в ногах синдром напоминает невралгическую амиотрофию плечевого пояса. Боковые грыжи в шейном отделе подразделяются на чисто боковые, проникающие через зону унковертебрального сочленения в сторону позвоночной артерии, и заднебоковые - фораминальные, которые компремируют находящиеся в межпозвоночном отверстии корешок и сопровождающие его сосуды. Чисто боковые грыжи дисков изредка являются причиной сдавления или окклюзии вертебральной артерии на уровне позвонков CII – CVI, что может привести к нарушениям кровообращения в вертебральном бассейне.
Рис. 21. Фораминальная грыжа диска. Шейный отдел: 1 - дугоотростчатый сустав СV – CVI, 2 - грыжа диска СV – СVI, с компрессией корешка С6; 3 - унковертебральный сустав СV – СVI; 4 - межпозвоночный ганглий С6 Фораминальные грыжи межпозвоночных дисков с поражением корешка в 80 % случаев возникают на уровне СV – CVI и СVI – СVII, при этом соответственно повреждается корешок СVI (в 30 %) и СVII (в 50 % наблюдений). До 10 % случаев приходится на заднебоковые грыжи CVI – TI, по 5 % - на CIII – CVI и CIV - CV(рис. 21). Клиническая картина шейного дискогенного радикулита довольно типична. У большинства больных в анамнезе имеются шейные прострелы, цервикалгия. В 2/3 случаев заболевание развивается остро. Проснувшись утром, больной обнаруживает, что не может повернуть голову из-за резкой боли в шее. В течение нескольких часов боль нарастает, распространяясь в надплечье, лопатку, грудную клетку или руку. Каждый третий больной связывает появление боли с неловким движением или травмой шеи. При осмотре обращает на себя внимание, вынужденное положение головы с легким наклоном вперед и в сторону, противоположную локализации боли. Резко ограничен объем движений в шее. Разгибание головы, наклон в сторону поражения, осевая нагрузка на голову усиливают боль. Положительны симптомы Нери, Дежерина. Пальпация позволяет обнаружить болевые точки на уровне пораженного двигательного сегмента: межостистой связки, паравертебральной, точки выхода спинального нерва из желоба поперечного отростка. Локализация боли, парестезии характерны для поражения того или иного корешка: CIII - угол нижней челюсти - ухо; CIV - боковая поверхность шеи - надплечье; CV - наружная поверхность плеча - лопатка; CVI наружная поверхность предплечья - большой и указательный пальцы; CVII - средний палец - по всей руке; CVIII - мизинец - медиальный край кисти и предплечья; ТI - медиальная поверхность плеча. Вытяжение шеи уменьшает боль и парестезии. Через 1 - 2 недели обнаруживаются мышечные гипотрофии без выраженных парезов, снижаются или выпадают соответствующие преимущественной корешковой иннервации сухожильно-надкостничные рефлексы. Обычно боль уменьшается к третьей неделе, выздоровление наступает в 75 % случаев через 1,5 - 2 месяца, в 25 % наблюдений заболевание принимает затяжной характер, присоединяются нейродистрофические и вегетативно-сосудистые нарушения.
Грыжи грудных дисков Среди грыж дисков грудного отдела 75 % приходится на срединные, или парамедианные, выпадения на уровне Т IX – LI наиболее часто поражается диск Т ХI - Т XII (около 50 %), далее следуют грыжи в среднегрудном отделе; крайне редко встречаются клинически значимые грыжи в верхнегрудном отделе позвоночника. Предрасполагающие факторы - юношеский или старческий кифоз, кифосколиозы, травмы позвоночника, занятия тяжелой атлетикой, контактными видами спорта. Первый симптом у половины больных - тупая, плохо локализованная боль в спине, которая может быть одно- или двусторонней, опоясывающей. Боль умеренно выражена, нарастает при движениях, облегчается в положении лежа. Вскоре появляется онемение в ногах, парестезии, которые нарастают, распространяясь в восходящем направлении от стоп на голени, бедра и туловище. Некоторые больные испытывают ощущения «обруча», «пояса», часто они соответствуют уровню проводниковой гипестезии. В большинстве случаев слабость в ногах нарастает постепенно, присоединяются тазовые нарушения. Вегетативно-сосудистые расстройства представлены отеками на ногах, цианозом, гипотермией, нарушениями потоотделения. Выраженный спастический парапарез развивается обычно на 2 - 5-й год заболевания. Однако примерно у трети больных отмечается ремитирующее течение за счет преходящих нарушений спинального кровообращения или возникает инсульт с синдромом поперечного поражения спинного мозга. Полное выздоровление наступает крайне редко, но в 20 % случаев наблюдается длительная стабилизация процесса, сохраняются лишь болевые, сенсорные и вегетативные расстройства. Из-за отсутствия типичных неврологических проявлений клиническая дифференциация срединных и парамедианных пролапсов грудных дисков затруднена. Необходимо подчеркнуть возможность безболевых вариантов, формирования синдрома сирингомиелии, изолированной заднестолбовой атаксии при срединных грыжах и наличия выраженных асимметрий неврологических нарушений, синдрома Броун-Секара, односторонних болей при парамедианных выпадениях дисков. Боковые торакальные грыжи межпозвоночных дисков вызывают изолированный радикулярный синдром. Поставить диагноз боковой грыжи очень сложно. Это связано с несколькими факторами: во-первых, наличие зон перекрытия в иннервации соседних дерматомов приводит к тому, что объективное обследование не обнаруживает расстройств чувствительности; во-вторых, практически невозможно выявить монорадикулярные мышечные нарушения в области грудной клетки и живота; в-третьих, вовлечение сегментарного аппарата вегетативной нервной системы сопровождается симпаталгией и висцералгией, что является источником ошибочной диагностики заболеваний внутренних органов. Ввиду отсутствия рефлекторного сколиоза, слабой выраженности мышечно-тонических реакций в малоподвижном грудном отделе позвоночника, относительной непродолжительности (2 - 3 нед) острого болевого синдрома большинство случаев фораминальных грыж грудного отдела не диагностируется. Симптомы монорадикулярных поражений изложены подробно в разделе «Грудные корешковые синдромы», здесь же уместно напомнить, что боль при торакальных радикулярных синдромах локализуется в области грудной клетки, живота, в паховой области, в половых органах. В 25 % наблюдений латеральные грудные диски могут осложняться хроническим симпаталгическим синдромом. Этот факт заставляет заострить внимание на своевременной диагностике данной патологии и важности проведения активной терапии в острой стадии заболевания.
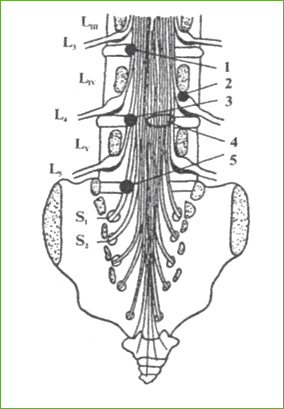
ГРЫЖИ ПОЯСНИЧНЫХ ДИСКОВ Межпозвоночные диски поясничного отдела, и особенно люмбосакральный диск, в течение жизни подвергаются наибольшим перегрузкам и травматизации, поэтому грыжи дисков данной локализации - самая распространенная и хорошо известная вертеброгенная патология. Достаточно напомнить, что больные с дискогенным пояснично-крестцовым радикулитом составляют почти половину всех пациентов неврологических стационаров, на эту патологию приходится около 25 % трудопотерь, а средняя длительность заболевания с ограничением трудоспособности из-за выраженности болевого синдрома составляет 4 мес. В 90 % случаев прорыв фрагментов пульпозного ядра через трещины в фиброзном кольце происходит парамедианно в точке наименьшего сопротивления - в месте истончения латеральных отделов задней продольной связки на уровне LIV – LV или LV – SI, примерно с одинаковой частотой, приводя к компрессии корешков LV или SI, соответственно (рис. 22). Остальные 10 % наблюдений приходятся на вышерасположенные диски и грыжи срединной или боковой локализации. Клинические про явления грыж поясничных дисков достаточно стереотипны. Как правило, перед нами больной в возрасте 30 - 50 лет, у которого в анамнезе на протяжении нескольких лет имеются эпизоды люмбаго или люмбалгии. У половины больных синдром грыжи диска возникает остро, четко связывается с поднятием тяжести, неловким движением или легкой травмой. Сразу появляются сильнейшая боль в пояснице, искривление позвоночника. Из-за резкого усиления боли при малейшем движении больной утрачивает способность самостоятельно передвигаться. В течение недели боль в пояснице уменьшается, но появляется сильная стреляющая, сверлящая боль в ягодице, по задней или боковой поверхности ноги с иррадиацией в пальцы стопы. При другом варианте болевой синдром нарастает постепенно в течение 2 - 3 нед, нет указаний на провоцирующий фактор. В большинстве случаев боль в пояснице и ноге сохраняется на протяжении всего заболевания, в 20 % наблюдений имеется только корешковая боль в ноге. Редкие парамедианные грыжи дисков LII – LIII и LIII – LIV с поражением третьего или четвертого поясничного корешка сопровождаются болями по передней поверхности бедра с переходом на внутреннюю поверхность голени до внутренней лодыжки. Для боковых грыж также характерен монорадикулярный синдром с преобладанием болей в ноге, с выраженными неврологическими симптомами выпадения. В отличие от парамедианных латеральные грыжи компремируют в межпозвоночном отверстии вышерасположенный корешок, придавливая его к ножке позвонка. Таким образом, нумерация пораженного корешка при боковой грыже поясничного диска соответствует таковой верхнего позвонка поврежденного двигательного сегмента, например грыжа LIV – LV сдавливает корешок LIV.
Рис.22. Взаимоотношение грыж дисков и спинальных корешков. Пояснично-крестцовый отдел: Бирадикулярный синдром наблюдается при наличии крупных парамедианных грыж или при множественных грыжах поясничных дисков, реже при аномалиях отхождения корешков. Массивные срединные грыжи поясничных дисков (рис. 23) чаще образуются на уровне LIV – LV или LIII – LIV, они приводят к множественному поражению корешков конского хвоста, боли распространяются в обе ноги, отмечаются расстройства функции тазовых органов. В некоторых случаях у женщин центральные пролапсы поясничных дисков могут проявляться обратимой задержкой мочи на несколько суток. Полирадикулярные поражения, синдром компрессии конского хвоста часто являются следствием срединных или парамедианных грыж у больных со стенозом поясничного позвоночного канала. В редких случаях грыжи дисков осложняются острыми нарушениями кровообращения в корешке или в каудальных отделах спинного мозга. Типичным примером радикулоишемии может служить так называемый паралитический ишиас, когда у больного с типичным корешковым болевым синдромом L5 неожиданно исчезает боль в ноге, но наступает паралич разгибателей стопы. Острое расстройство спинального кровообращения приводит к развитию синдрома конуса - эпиконуса, реже к поперечному поражению спинного мозга на уровне нижнегрудного отдела или поясничного утолщения, что сопровождается парезами ног, тазовыми нарушениями на фоне уменьшения выраженности или исчезновения болевого синдрома Длительный спазм корешковых артерий, венозный застой с хронической ликворной гипертензией могут стать причиной миелопатии со слабостью в ногах, нарушениями глубокой
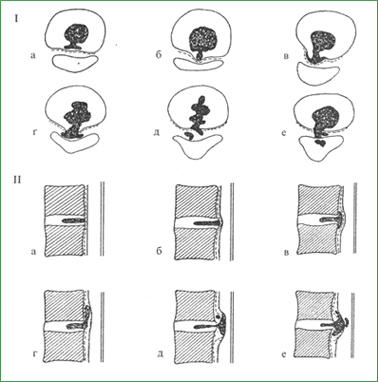
Рис. 23. Стадии формирования, варианты задней грыжи межпозвоночного диска: чувствительности, атаксией. Эта ситуация наблюдается у больных с затянувшимся полирадикулярным болевым синдромом, как правило, при узком поясничном позвоночном канале. Объективное обследование больных с грыжами поясничных дисков в типичных случаях обнаруживает следующие симптомы. Прежде всего, нарушена поза больного. Развивается генерализованная миофиксация. Туловище наклонено вперед и в сторону, сглажен поясничный лордоз. Почти в 2/3случаев имеется сколиоз - гомолатеральный (направлен выпуклостью в сторону поражения) при боковом расположении грыжи диска или контрлатеральный - при расположении секвестра ближе к средней линии. Самым частым неврологическим знаком пролабирования поясничного диска являются симптомы натяжения Ласега для грыж LIV – LV и LV – SI и Мацкевича и Вассермана - для грыж вышерасположенных уровней. Симптом Ласега, или поднятия вытянутой ноги, может быть обусловлен натяжением или трением компремированного корешка или связан с тоническим напряжением, спазмом подколенной мускулатуры. В тяжелых случаях нога оказывается полусогнутой в тазобедренном и коленном суставах, при ходьбе больной опирается лишь на пальцы стопы, сидит и лежит также с полусогнутой ногой, попытка разогнуть ногу в коленном или голеностопном суставе резко усиливает болевой синдром. В наибольшей степени симптом Ласега выражен при латеральном выпадении секвестра диска, парамедианные грыжи приводят к появлению контрлатерального симптома Ласега (симптом Бехтерева) за счет натяжения противоположного корешка, при срединных грыжах данный симптом отсутствует или выражен слабо с двух сторон. Походка больного с грыжей поясничного диска замедленная, осторожная, чаще он предпочитает стоять, а не сидеть. Больной садится с трудом на край стула, опираясь на здоровую половину ягодицы и руки, отведя больную ногу вперед и в сторону. Резко ограничен наклон вперед, в этом положении усиливается или появляется сколиоз. Разгибание спины происходит рывками, у некоторых больных спина фиксирована в согнутом положении и экстензия невозможна. Попытка устранить сколиоз путем наклона в сторону его выпуклости провоцирует боль, если при выполнении этого приема гомолатеральный сколиоз переходит в контрлатеральный, он обозначается как альтернирующий, который наблюдается при расположении корешка прямо над грыжей диска и соскальзывании его то вправо, то влево при движениях или наклонах спины. Пальпация обнаруживает напряжение паравертебральных мышц, болезненность межостистых связок, паравертебральных точек на уровне поврежденного сегмента. Положителен симптом «звонка», когда надавливание на болевую точку, особенно в положении наклона вперед, вызывает иррадиацию боли в зону пораженного корешка. В ряде случаев отмечаются активные болевые точки в проекции крестцововздошного сочленения, большого вертела бедра, по ходу седалищного нерва. Положительными могут оказаться также тесты, связанные с повышением давления в эпидуральных венах и субарахноидальном пространстве, напряжением дурального мешка. Таковы приемы Нери, Дежерина, Квеккенштедта - Стукея - Наффцигера, Вальсальвы, при выполнении которых появляются парестезии, усиливаются корешковые боли. Наличие в анамнезе прострелов, рецидивирующей люмбалгии, люмбоишиалгии, острое развитие заболевания в связи с поднятием тяжести, легкой травмой, типичное сочетание мышечно-тонического и монорадикулярного синдромов позволяют с большой точностью поставить диагноз грыжи поясничного диска в подавляющем большинстве случаев. Однако неправильно ставить знак равенства между поражением поясничного корешка и грыжей диска. Следует напомнить, что выпадение фрагментов пульпозного ядра в широкий поясничный канал может сопровождаться лишь рефлекторными болевыми, мышечно-тоническими и вегетативно-сосудистыми синдромами или вообще не проявляться клинически. С другой стороны, в результате хронического рецидивирующего течения остеохондроза развивается стеноз позвоночного и корешкового каналов, при этом поражение нервных структур связано в основном с динамическими дисгемическими факторами, что значительно меняет клиническую картину. Сдавление корешка в этих случаях нередко является следствием сочетания грыжи диска, остеофитов фасеток суставов, гипертрофии желтой связки. Анатомо-биомеханические особенности позвоночного столба обусловливают преимущественную локализацию грыж дисков в пояснично-крестцовом отделе (80 % наблюдений), далее следует шейный (15 %) и грудной (5 %) отделы. Окончательный диагноз грыжи диска устанавливается с помощью компьютерной томографии и магниторезонансного изображения позвоночника, миелографии, реже используются веноспондилография, дискография. Наиболее информативный метод - компьютерная томография в сочетании с миелографией с водорастворимыми контрастными веществами. Локальное выпячивание диска и пролапс часто практически неразличимы клинически и рентгенологически, поэтому споры по поводу терминологии в данной ситуации неуместны - вопрос разрешается во время оперативного вмешательства.
СИНДРОМ СПОНДИЛОАРТРАЛГИИ Традиционно боли в позвоночнике, шее, затылке, грудной клетке, пояснице и крестце с иррадиацией в руки и ноги врачи и их пациенты связывают с поражением межпозвоночных дисков - остеохондрозом. Однако тщательный клинико-рентгенологический анализ показывает, что в шейном отделе позвоночника частота поражения дугоотростчатых суставов в связи с первичным остеоартрозом или деформирующим спондилоартрозом такая же, как и при остеохондрозе. Вовлечение в дистрофический процесс суставов в поясничном отделе является причиной хронической люмбалгии у каждого третьего больного, в грудном отделе примерно такая же частота спондилоартроза дополняется в 50 % наблюдений патологией реберно-позвоночных суставов. Подавляющее большинство случаев кокцигодинии связано с артрозом крестцовокопчикового сочленения. Если при этом учесть значительную распространенность вторичного спондилоартроза в связи с различными заболеваниями позвоночника и дисков, то следует признать, по крайней мере, одинаковую клиническую значимость остеохондроза и поражений суставов позвоночника. Подавляющее большинство случаев спондилоартралгии связано с первичным дистрофическим поражением суставов - остеоартрозом, который с учетом поражения других суставов занимает второе место среди причин нарушения трудоспособности людей старше 50 лет. Кроме суставов позвоночника остеоартроз обычно затрагивает коленные и тазобедренные, плечевые и межфаланговые суставы. Спондилоартроз - один из клинических вариантов остеоартроза, основными из которых являются первичный генерализованный остеоартроз, эрозивный воспалительный остеоартроз и хондромаляция фасеток. Различие между ними заключается в распространенности процесса и остроте клинических проявлений. Эрозивный остеоартроз протекает с обострениями, отмечается повышение СОЭ, состояние улучшается от применения глюкокортикоидов. Хондромаляция фасеток затрагивает, как правило, один или оба сустава одного двигательного сегмента, рентгенонегативна, купирование болевого синдрома нередко требует проведения артродеза. Дистрофический процесс чаще поражает наиболее подвижные суставы позвоночника в результате повторной микротравматизации в условиях статодинамических перегрузок. Особенности строения суставов несоответствие площадок пары фасеток, дезориентация суставных щелей в пространстве - способствуют деструкции хряща суставных площадок. Вторичный спондилоартроз при аномалиях развития, спондилодисплазиях или остеохондрозе также связан с перегрузкой заднего комплекса позвоночного двигательного сегмента. Распространенные нарушения осанки, в первую очередь грудной кифосколиоз с компенсаторным гиперлордозом шейного или поясничнокрестцового отдела позвоночника, приводят к резкому нарастанию давления на суставные отростки. В местах точечного контакта фасеток возникают очаги некроза хряща, что является пусковым моментом дистрофического процесса в суставе. Вначале эти изменения не видны на рентгенограммах, однако могут быть обнаружены с помощью спондилоартрографии, в дальнейшем по мере прогрессирования дистрофии определяются сужение суставной щели, субхондральный склероз, деформация фасеток за счет гиперплазии и формирования остеофитов. Позвоночным артрозом с клиническими проявлениями преимущественно страдают люди с деформациями позвоночника, различной длиной ног, со слабо развитой мышечной системой, работающие с вынужденным положением головы, туловища или со стереотипными вращательными движениями позвоночника. Среди них часто встречаются конторские работники, диспетчеры, операторы ЭВМ, рабочие конвейерных линий. У спортсменов и физкультурников, занимающихся гимнастикой, аэробикой, контактными видами спорта, причиной спондилоартроза является хроническая или острая спортивная травма. Крестцовокопчиковый артроз также нередко бывает следствием травмы, полученной при падении на ягодицы; повреждению способствует вертикальное расположение копчика. В чем причина болевого синдрома при спондилоартрозе? Суставы относятся к наиболее иннервированным структурам позвоночника. В их капсулах обильно разветвлены нервы фасеток, входящие в состав задних ветвей спинномозговых нервов, которые иннервируют также паравертебральную мускулатуру и значительные участки кожи по задней поверхности головы, шеи, грудной клетки, поясницы, ягодиц, бедер. Введение физиологического раствора в полость того или иного сустава позвоночника вызывает отраженные боли в четко очерченных зонах по задней поверхности тела, в руках и ногах. Асептическое воспаление сустава, отек с внутриартикулярной гипертензией сопровождаются раздражением механических и химических рецепторов суставов с аналогичной иррадиацией боли. Один из механизмов болевого синдрома - «замыкание» суставов в результате подвывиха фасеток и ущемления менискоида - фрагмента хряща или капсулы в суставной щели. Локальная резкая боль в этих случаях обусловлена рефлекторным спазмом многораздельной мышцы. Этот фактор может быть устранен приемами мануальной терапии. Остеофиты и фиброзные разрастания суставных отростков вызывают сужение межпозвоночного отверстия и сдавление расположенного в нем чувствительного ганглия, что может привести к тяжелому корешково-симпаталгическому синдрому в результате дисгемических и воспалительных изменений в нервах и оболочках. Грубый артроз вызывает прогрессирующее стенозирование позвоночного канала, что проявляется компрессией и сосудистыми нарушениями спинного мозга или корешков конского хвоста. Клиническая картина при спондилоартрозе обозначается в литературе как спондилоартралгия (синдром артроза фасеток, синдром позвоночного сустава, «фасет-синдром») и характеризуется хроническими болями в позвоночнике, которые нарастают постепенно, усиливаются в положении лежа, провоцируются разгибанием позвоночника, поворотами головы, туловища в сторону, пребыванием в статическом положении сидя, сопровождаются скованностью позвоночника. Боли уменьшаются при наклоне вперед: легкий массаж, разминка, лечебная физкультура также облегчают страдания, поэтому больные предпочитают находиться в движении, на ногах. Некоторые жалуются на «хруст», «щелчки», «треск» в позвоночнике. Неврологические признаки чувствительных, двигательных, рефлекторных нарушений, симптомы натяжения Ласега - Кернига, Вассермаана - Мацкевича, Нери, Дежерина в подавляющем числе случаев отсутствуют. Нередко больные испытывают парестезии и дизестезии (чувство жжения, холода, жгута), локализация которых не соответствует корешковой, боли носят диффузный характер. Наличие у больного радикулярного синдрома свидетельствует об осложнении спондилоартроза стенозом корешкового канала. Возможно развитие синдрома спондилоартралгии у больных с воспалительными артритами, на ранней стадии анкилозирующего спондилоартрита, при эндокринно-обменных артропатиях (подагра и псевдоподагра, гиперпаратиреоз, акромегалия, охроноз, гемохроматоз, болезнь Вильсона - Коновалова), а также при псориатическом полиартрите, синдроме Рейтера, ревматоидном полиартрите, системной красной волчанке. Дифференциальная диагностика строится с учетом клиникоторных данных, включая полное биохимическое исследование. Спондилоартроз, как правило, дебютирует болевым синдромом уже на третьем-четвертом десятилетии жизни; первичный деформирующий остеоартроз с поражением позвоночника, вторичный артроз на фоне спондилодисплазий и остеохондроза становятся клинически значимыми в возрасте 50 - 70 лет. Излюбленная локализация спондилоартроза - атлантоаксиальное сочленение, суставные пары СI – CIV нижнегрудные и верхнепоясничные суставы, реберно-поперечные, реберно-позвоночные, крестцововздошные и крестцово-копчиковое сочленения. Поражение каждого сустава вдоль позвоночной оси вызывает характерный по локализации и иррадиации болевой синдром. Кроме резкого ограничения подвижности головы, наличия локальной боли в проекции пораженного сустава, которая усиливается при точечной пальпации, спондилоартроз атлантоаксиального сочленения и СI – СIII вызывает боли в затылке, подзатылочной области или сопровождается головной болью с иррадиацией в лобно-глазничную и теменную зоны. Патология суставов на уровне CIV – СVII ведет к болям в шее, надплечье, лопатке и руках, реже боль распространяется на переднюю и заднюю поверхность верхней трети грудной клетки. Артроз суставов грудного отдела позвоночника и реберно-позвоночных суставов проявляется тупыми ночными болями в спине и может имитировать стенокардию, заболевания брюшной полости. Поясничный спондилоартроз высокой локализации (LI – LIII) вызывает отраженные боли в ягодицах, большом вертеле бедренной кости, в пахово-половой области. Дистрофический процесс в крестцово-подвздошном сочленении, суставах LIV – SI протекает с иррадиацией боли в ягодицы, ногу, стопу. Артроз крестцово-копчикового сочленения нередко является причиной кокцигодинии, прокталгии. Важные диагностические приемы для констатации спондилоартралгии - блокада сустава путем инъекции раствора анестетика пара - или интраартикулярно, при этом в начале введения усиливается или появляется типичная по локализации боль, парестезии, затем наступает анестезия, и манипуляция, устраняя подвывихи в суставах с ущемлением капсулы, нередко ликвидирует болевой синдром. |